همهگیریهای جهان در سال ۲۰۲۰؛ نبردی که هرگز پایان نمیپذیرد

شاید این روزها تمام وحشت ما از فهرست بلند و بالای بیماریهای واگیردار تاریخ جهان درقالب یک نام خلاصه شده باشد: ویروس کرونا جدید یا کووید ۱۹، بیماری مرموزی که علیرغم نرخ مرگومیر نسبتا پایین توانسته بهواسطهی سرعت انتشار بالا در عرض چند هفته، خود را از کلانشهری در خاور دور به دوردستترین و پیشرفتهترین جوامع غربی برساند. باور کردنش سخت است ولی ویروسی کوچک در جهان مترقی قرن بیستویکم توانسته در مدتی کوتاه مرزهای جغرافیایی و سیاسی نزدیکترین همپیمانان را بهروی هم ببندد؛ تابلوهای شاخص بورس بزرگترین بازارهای اوراق بهادار جهان را سرخپوش کند؛ صنعت گردشگری کشورها را یکی پس از دیگری بهزانو درآورد و حتی بزرگترین قطبهای فرهنگی و مذهبی جهان را نیز از انبوه جمعیت خالی کند.
اما تمدن ما پیشتر هم شاهد شکلگیری همهگیریهایی مشابه بوده است. در هر دوره از تاریخ، بیماریهایی از نقاط مختلف جهان سر برآوردهاند و با میزان کشندگی و شدت واگیری مختصبه خود، جوامع فقیر و غنی را درگیر خود کردهاند. از وبا و سندرم حاد تنفسی (سارس) گرفته تا ابولا و ایدز همگی بیماریهایی هستند که احتمالا همگی نام آنها را پیشتر شنیدهایم؛ با وحشت ابتلای آن زندگی کردهایم و پس از مدتی نیز آنها را به فراموشی سپردهایم. اما آیا همهی این بیماریها همانگونه که ما تصور میکنیم مهار شدهاند یا کاملا از میان ما رفتهاند؟
تصورات ما درمورد سیر طبیعی شروع و پایان همهگیریها چندان به واقعیت نزدیک نیست؛ بسیاری از بیماریهای هولناک هنوز هم در فهرست همهگیریهای حال حاضر سازمان جهانی بهداشت بهچشم میخورند. این بیماریهای خطرناک هنوز هم در برخی جوامع کوچک و بزرگ قربانی میگیرند؛ امراضی که در غیاب جانفشانی جامعهی پزشکی مدرن، قطعا در ابعادی بسیار وسیعتر از آنچه امروز شاهد آن هستیم، ما و همنوعانمان را به کام مرگ میکشاندند. در اینجا قصد داریم فهرستی از بیماریهایی همهگیری را که همچنان جهان در سال ۲۰۲۰ با آنها دستبهگریبان است، برایتان نقل کنیم.
ابولا
بیماری ناشیاز ویروس ابولا که پیشتر با نام تب خونریزیدهنده ی ابولا هم شناخته میشد، نوعی بیماری خطرناک و نادر است که اغلب باعث مرگ مبتلایان میشود. این بیماری اولینبار در سال ۱۹۷۶ در جنوب سودان و جمهوری کنگو بهصورت همزمان شیوع یافت و بعدها با همهگیری دوبارهی آن در روستایی نزدیک رودخانهی ابولا، با اسم جدید «ابولا» نامگذاری شد. بزرگترین دورهی شیوع ابولا در تاریخ، مربوطبه سالهای ۲۰۱۴ الی ۲۰۱۶ در غرب آفریقا است؛ یعنی زمانیکه اولین مورد ابتلا به بیماری در گینه دیده شد و در ادامه بهسرعت مرزهای سیرالئون و لیبرا را درنوردید. این بیماری دوباره در سال ۲۰۱۸ و ۲۰۱۹ در شرق کونگو باشکلی پیچیدهتر شیوع یافت و تلاشها برای مهار آن امروزه نیز ادامه دارد.
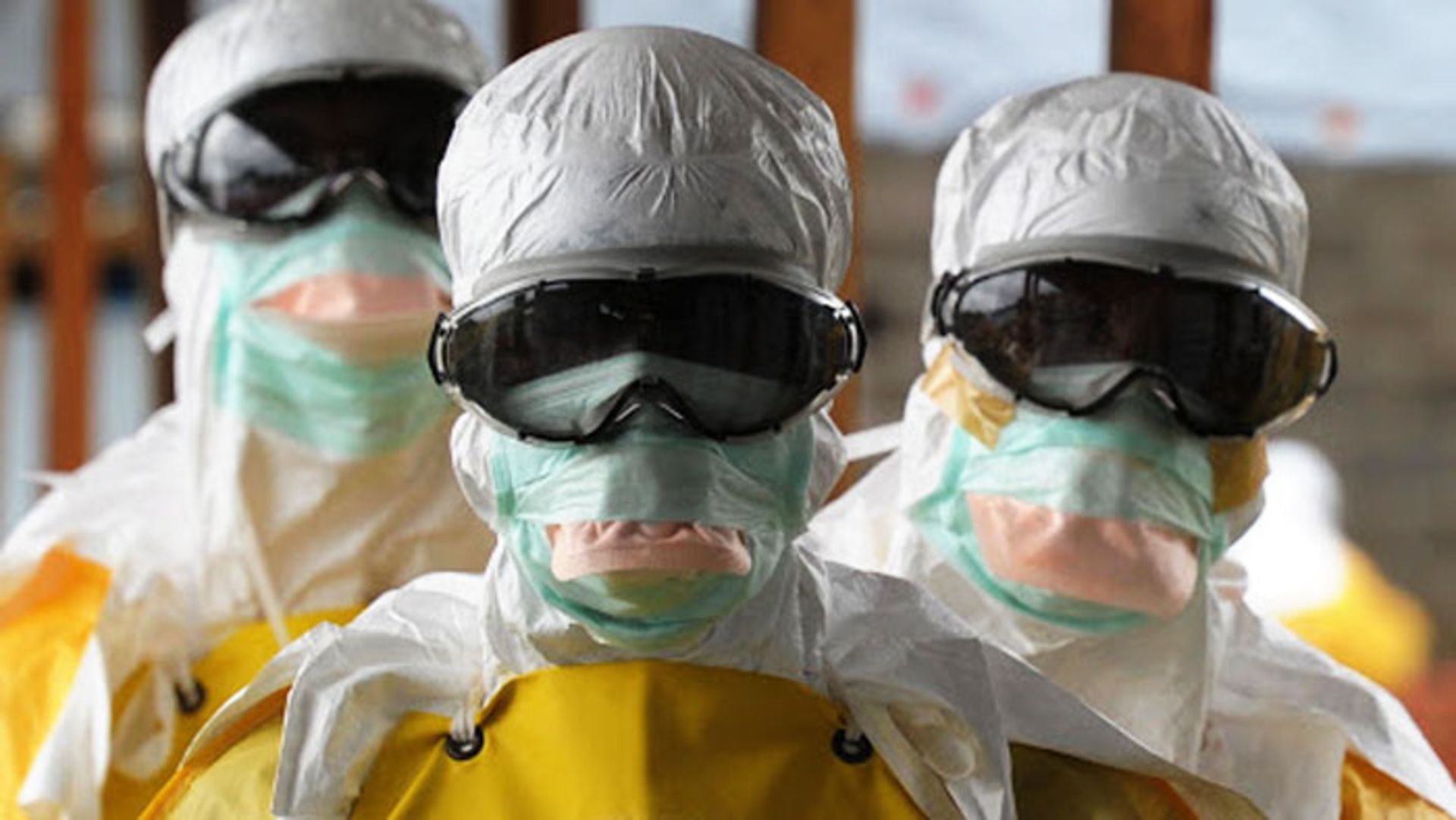
جهان در حال حاضر در حال نبرد با دومین موج بزرگ همهگیری ابولا در ادوار شیوع این بیماری است.
علائم ابتلا به این بیماری معمولا با تب، خستگی، درد عضلانی و گلودرد آغاز میشود و در ادامه میتواند با اسهال، استفراغ و خونریزیهای داخلی و خارجی همراه شود. بنابر آمار سازمان جهانی بهداشت، میانگین نرخ مرگومیر در مبتلایان به این بیماری ۵۰ درصد گزارش شده است. گفته میشود میزبان اصلی این ویروس، نوعی خفاش میوهخوار (با نام Pteropodidae) است که احتمالا در اثر تماس مستقیم انسان با خون یا ترشحات این جانور (یا سایر حیوانات آلوده)، ویروس توانسته به گونهی بشر منتقل شود. پس از مدتی، شکل جدید بیماری توانست از طریق تماس با ترشحات، خون، ادرار و مدفوع افراد مبتلا، از انسانی به انسان دیگر منتقل شود.
شباهت علائم بیماری ابولا به بیماریهای نظیر حصبه، مالاریا و مننژیت، روند تشخیص و درمان آن را با مشکل مواجه کرده است
گونهی ویروسهای ابولا متعلقبه خانوادهای متشکل از سه عضو کیواویروسها، ماربورگویروسها و ابولاویروسها است. تاکنون شش گونهی متفاوت از ویروسهای ابولا کشف شدهاند که در هر دورهی شیوع یکی از آنها ظاهر شدهاند. هنوز هیچ درمان شناختهشدهای برای این بیماری دردسترس نیست و حتی تشخیص بالینی علائم آن از سایر بیماریهای مشابه (نظیر حصبه، مالاریا و مننژیت) نیز بسیار دشوار است. از این رو، معمولا انجام تستهای تشخیصی پیشرفته برای شناسایی دقیق بیماری در افراد مشکوک ضرورت مییابد. متاسفانه بسیاری از پزشکان و بهیاران در حال خدمت در مناطق آلوده حین تماس با بیماران مبتلا با ابولا، خود مبتلا شدهاند. حتی مواردی از ابتلا بهعلت تماس با متوفیان آلوده به ویروس در حین مراسم خاکسپاری نیز دیده شده است. سازمان جهانی بهداشت احتمال انتقال بیماری از مادران مبتلا به نوزادان را از طریق فرایند شیردهی نیز تأیید کرده است.
تنها راهکارهای دردسترس برای کاهش علائم بیماری ابولا و افزایش شانس حیات مبتلایان، مجموعهای از مراقبتهای حمایتی است. سال گذشته، طی شیوع مجدد این بیماری در کنگو، برای نخستینبار یک روش درمانی محدود مبتنیبر «داروهای چندگانهی تصادفی» پیادهسازی شد تا تأثیر و ایمنی این داروها برای درمان بیماران مبتلابه ابولا بررسی شود. امروزه تلاشهای وسیعی برای تولید واکسن ابولا در جریان است. در سال ۲۰۱۵، پزشکان یک نسخه از واکسن جدید با نام rVSV-ZEBOV را بهصورت آزمایشی روی گروهی پنج هزار نفری از بیماران در گینه مورد استفاده قرار دادند که عملکرد پیشگیرانهی آن در دورهی ۱۰ روزه پس از واکسیناسیون افراد مثبت گزارش شد.
سازمان جهانی بهداشت برای پیشگیری از شیوع بیشتر بیماری راهکارهایی نظیر کاهش تماس فیزیکی مستقیم با ترشحات و فراوردههای خونی بیماران (اعم از بیماران قطعی یا مشکوک)، ضدعفونی وسایل آلودهی بهداشتی، کنترل روابط جنسی و پرهیز از تماس مستقیم با جانوران وحشی ساکن مناطق آلوده را در اولویت قرار است.
وبا
وبا (Cholera) بیماری نامآشنا و کشندهای است که از قرن ۱۹ میلادی تابهامروز دست از دامان بشر نکشیده است. همهگیری ناشی از این بیماری تاکنون هفت بار تاریخ جهان را درنوردیده است که چندین بار آن تنها در قرن نوزدهم و در اروپا روی داده است. وبا امروزه بهعنوان یک تهدید جهانی برای سلامت عمومی و شاخصی از ضعف توسعهی اجتماعی در جوامع شناخته میشود. پژوهشگران میگویند هر ساله بین ۱/۳ تا ۴ میلیون از موارد ابتلا به وبا در جهان شناسایی میشود که از این میان، جمعیتی بین ۲۱ هزار الی ۱۴۳ هزار نفر جان خود را از دست میدهند. گفتنی است طی هفت دورهی همهگیری وبا در جهان، این بیماری توانست قربانیان بسیاری را بهخصوص از میان کودکان بگیرد. دورههای همهگیری وبا در تاریخ معاصر کشور ما نیز همچنان بهصورت منقطع ادامه یافته است و طی سالهای ۷۹ تا ۸۴ نیز نزدیک به ۱۰۰ مورد ابتلا به این بیماری گزارش شد.
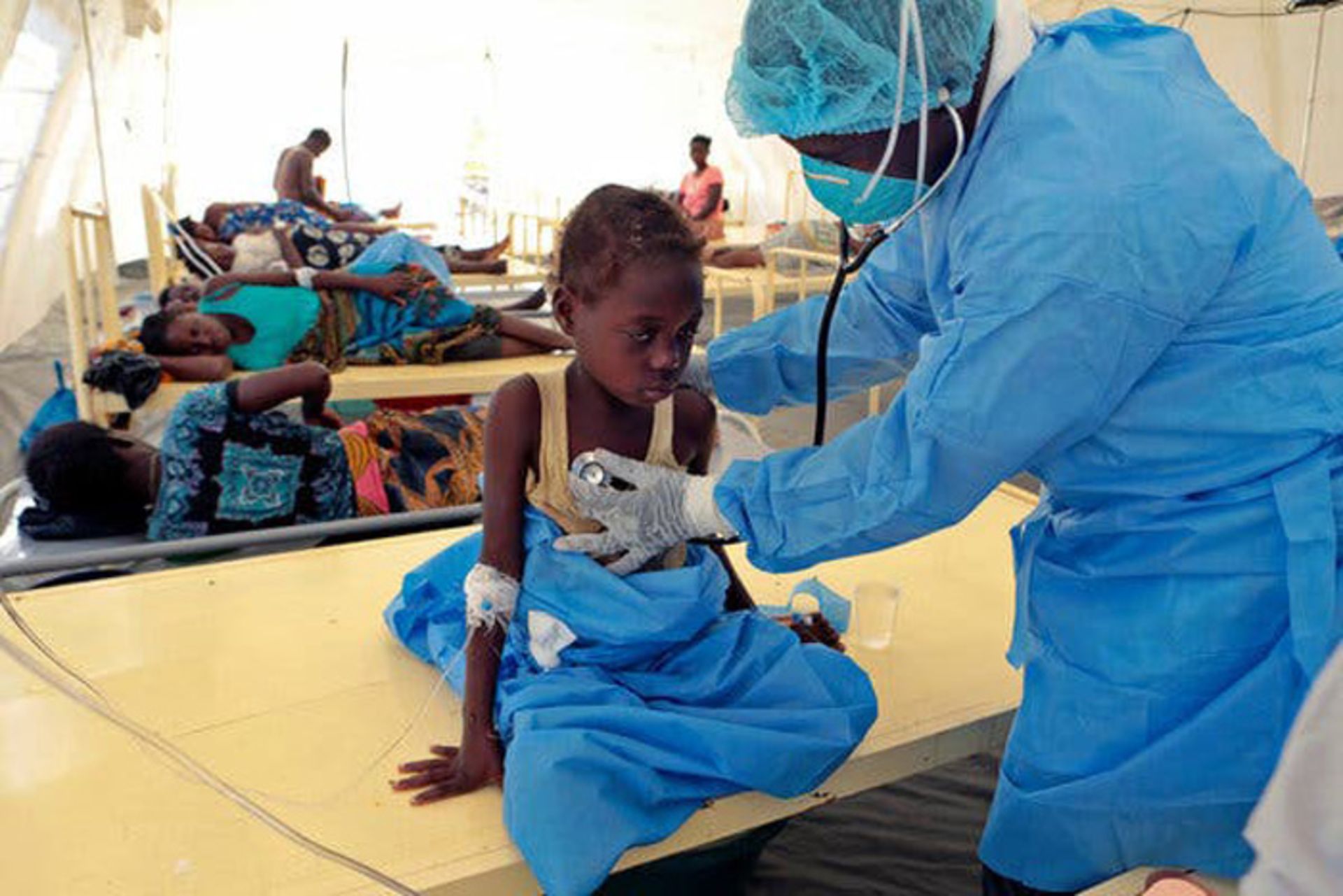
وبا طی هفت دورهی همهگیری در جهان قربانیان بسیاری را از میان کودکان گرفت.
وبا ناشی از یک عفونت در رودهی باریک است که توسط یک باکتری بانام ویبریو کلرا ایجاد میشود که عموما با مصرف آب آلوده یا خوردن آبزیان نپخته یا سبزیجات آلوده وارد بدن انسان میشود. بروز اولین نشانههای ابتلا بین ۱۲ ساعت تا پنج روز بهطول میانجامد. آغاز این بیماری با اسهال شدید و رقیق است که هیچگونه علائمی از درد یا تب در آن دیده نمیشود. حجم آب دفعشده از بیماران مبتلابه وبا گاهی به بیش از ۳۰ لیتر در روز نیز میرسد که درصورت عدم درمان، میتواند در عرض چند ساعت، منجر به بروز اسیدوز و نهایتا مرگ بیمار شود. تشنگی زیاد، استفراغ بدون حالت تهوع و گرفتگی ماهیچههای پشت پا از دیگر علائم این بیماری گزارش شده است.
درمان بیماری وبا در پزشکی مدرن امری نسبتا ساده است؛ بهگونهای که حدود ۸۰ درصد از موارد ابتلا باکمک محلولهای ریهیدراسیون خوراکی درمان میشوند و در مواردی با علائم شدیدتر، تزریق وریدی مایعات و آنتیبیوتیکهایی نظیر تتراسایکلین و داکسیسیکلین میتواند روند بیماری را در فرد متوقف کند. تاکنون انواع مختلفی از واکسن برای وبا ساخته شده است. انواع خوراکی با میکروب کشتهشده میتوانند مصونیتی کوتاهمدت (سه ساله) با شانس پیشگیری ۵۰ درصدی ایجاد کنند و ساخت انواع مبتنیبر میکروب زنده با اثر بلندمدتتردر دست بررسی است. با این حال، واکسن بهعنوان راهکار اصلی پیشگیری وبا توصیه نمیشود و تمرکز سیستمهای درمانی بیشتر بر رعایت نکات بهداشتی است.
در بسیاری از کشورها، آمار واقعی نرخ ابتلا به وبا بهخاطر آثار سو بر بخشهای گردشگری و تجاری منتشر نمیشود
شیوع وبا میتواند هم بهشکل اپیدمیک (همهگیری) و هم اندمیک (شیوع بومی) رخ دهد. در کشورهایی باسابقهی شیوع اندمیک، معمولا شیوع بیماری بهشکل فصلی یا پراکنده رخ میدهد. خوشبختانه پیشگیری از وبا چندان سخت نیست و درصورت دسترسی به منابع آب پاک و تجهیزات بهداشتی شانس شیوع یک همهگیری بزرگ بسیار پایین خواهد ماند. با این حال، هنوز هم مناطق زاغهنشین حومهی شهر و نیز اردوگاههای پناهندگان فاقد امکانات بهداشتی میتوانند ظرفیت بالایی برای شیوع دوباره بیماری را فراهم آورند. همچنین بروز بحرانهای انسانی نظیر اخلال در سیستم آبرسانی بهداشتی یا مهاجرتهای گسترده به مناطق متراکم میتواند زمینهساز اوجگیری مجدد وبا باشد. بهگفتهی سازمان جهانی بهداشت، شانس انتقال بیماری از اجساد مبتلایان به این بیماری تقریبا صفر است.
نکتهی نگرانکنندهی از دیدگاه سازمان جهانی بهداشت، افزایش آمار ابتلا به وبا در سالیان اخیر است. تنها در سال ۲۰۱۷، ۱،۲۲۷،۳۹۱ مورد ابتلا به این بیماری در ۳۴ کشور جهان گزارش شده که ۵،۶۵۴ مورد از آنها به مرگ منجر شده است. این در حالی است که گفته میشود بسیاری از موارد ابتلا بهعلت نگرانی دولتها درمورد اثرات سو چنین اخباری بر بخشهای تجاری و گردشگری همچنان از افکار عمومی پنهان میشود.
مننژیت
مننژیت نوعی بیماری عفونی در غشای مغزی با منشا عوامل ویروسی، باکتریایی یا قارچی است که از گذشتهی دور تاکنون در بخشهای مختلفی از جهان شیوع دارد. با اینکه نرخ دقیق شیوع این بیماری نامشخص است؛ آمارها نشان میدهد نوع باکتریایی این بیماری در کشورهای غربی هرساله از هر ۱۰۰ هزار نفر، سه نفر را آلوده میکند. یکی از مستعدترین مناطق جهان برای شیوع مننژیت، آفریقای سیاه (شامل ۲۶ کشور از سنگال در شرق تا اتیوپی در غرب قاره) است. دفعات شیوع بیماری در این منطقه از جهان طی سدهی گذشته بهحدی بوده که منجر بهنامگذاری این ناحیه با نام «کمربند مننژیت» شده است. برخلاف بسیاری از همهگیریهای دیگر، شیوع مننژیت بیشتر در فصول خشک سال رخ میدهد و هر موج واگیری ممکن است دو تا سه سال طول بکشد. بزرگترین همهگیری مننژیت در طول تاریخ، بین سالهای ۱۹۹۶ الی ۱۹۹۷ در کمربند مننژیت رخ داد که ۲۵۰ هزار نفر را مبتلا کرد و ۲۵ هزار نفر را به کام مرگ کشاند.
از بارزترین علائم بیماری مننژیت در مبتلایان، سردرد شدید، خشکی عضلات گردن و تب ناگهانی است که گاهی با علائم دیگری نظیر نورهراسی و صداهراسی نیز همراه شود. بنابر آمارها، حتی درصورت تشخیص بهموقع و شروع درمان نیز باز هم ۸ الی ۱۵ درصد از مبتلایان به مننژیت طی ۲۴ الی ۴۸ ساعت اولیه جان خود را ازدست میدهند. این بیماری میتواند صدمات جدی به مغر وارد آورد و درصورت عدم درمان احتمال مرگومیر به ۵۰ درصد نیز خواهد رسید.
انتقال مننژیتهای باکتریایی عموما ازطریق تماس با مخاط و ترشحات تنفسی افراد آلوده صورت گرفته و تاکنون هیچ منشا حیوانی برای این بیماری گزارش نشده است. استفاده از سیگار و دخانیات مشترک و قرارگرفتن درمعرض عطسه، سرفه و بوسهی افراد مبتلا میتواند زمینهی انتشار بیماری را فراهم کند. با تلاش جامعهی پزشکی، از ۴۰ سال پیش تاکنون، واکسنهایی برای پیشگیری از ابتلا به بیماری مننژیت تولید شده است و تلاشها برای گسترش دسترسیپذیری و کاهش قیمت این واکسنها در جوامع محروم همچنان ادامه دارد. با این حال، هنوز امکان دسترسی به یک واکسن جهانی علیه این بیماری وجود ندارد.
فلج اطفال
فلج اطفال (polio) یکی از بیماریهای شناختهشدهی عفونی با منشا ویروسی است که بهطور عمده کودکان زیر پنج سال را هدف قرار میدهد. پولیو، ویروس عامل این بیماری خطرناک با حمله به سیستم عصبی بیمار میتواند تنها در عرض چند ساعت باعث فلجشدن وی شود. از علائم اولیهی ابتلا به بیماری فلج اطفال میتوان به تب، خستگی، سردرد، استفراغ، سفتی عضلات گردن و درد در اندام تحتانی اشاره کرد. از هر ۲۰۰ مورد ابتلا به این بیماری، یکی منجر به فلج بازگشتناپذیر فرد مبتلا شده و از میان این تعداد محدود، ۵ الی ۱۰ درصد بیماران دچار فلج اندام تنفسی شده و درنهایت فوت میشوند.

شیوع مجدد بیماری فلج اطفال در هندوستان، شمال نیجریه، افغانستان و پاکستان نگرانی سازمان بهداشت جهانی را برانگیخته است.
نحوهی سرایت این بیماری، بلع مستقیم ویروس موجود در مدفوع یا بزاق فرد آلوده و در موارد نادرتر استفاده از ظروف مشترک آب و غذا آلوده است. متاسفانه این بیماری هیچگونه درمان شناختهشدهای ندارد ولی با تلاشهای جهانی درقالب برنامهی حذف جهانی فلج اطفال در سال ۱۹۸۸ و در ادامه برنامههای ملی سایر کشورها تولید و توزیع واکسی خوراکی برای این بیماری در ابعادی وسیع آغاز شد. بدین ترتیب، موارد ابتلا به فلج اطفال از سال ۱۹۸۸ تاکنون بهمیزان ۹۹ درصد کاهش یافت و از آمار ۳۵۰ هزار مورد ابتلا (در بیش از ۱۲۵ کشور) در آن سال به تنها ۳۳ مورد در سال ۲۰۱۸ رسید. موارد ابتلای کنونی تنها به شمال هندوستان، شمال نیجریه و دو کشور افغانستان و پاکستان محدود میشود.
سازمان جهانی بهداشت میگوید استراتژیهای ریشهکنسازی بیماری فلج اطفال زمانی مؤثر خواهند بود که بهطور کامل اجرا شوند و هر شکستی در پیادهسازی این استراتژیها باعث تداوم روند انتقال این بیماری خواهد شد. هماکنون بهعلت پیادهسازی ناقص برنامههای واکسیناسیون در برخی از جوامع، نگرانیهایی جدی درمورد شیوع اشکال تازهای از این بیماری بروز یافتهاند.
تب زرد
تب زرد یک بیماری حاد ویروسی است که ازطریق نیش پشه منتقل میشود. این بیماری طی قرنهای ۱۷ و ۱۹ میلادی از آفریقا به آمریکای شمالی و اروپا راه یافت و از آن زمان، همهگیریهای وسیعی را با آثار مخرب اقتصادی و جانی ایجاد کرد. از نشانههای اولیهی ابتلا، تب، لرز، بیاشتهایی و درد ماهیچهای بهخصوص در ناحیهی کمر است که معمولا طی ۳ الی ۴ روز ناپدید میشوند. با این حال، درصد کمی از بیماران طی ۲۴ ساعت پس از بهبود علائم اولیه، وارد فاز سمی این بیماری میشوند. در این مرحله، تب شدید در بیمار بازمیگردد و اندامهایی نظیر کبد و کلیهها نیز بهسرعت درگیر میشوند. بیمار در این فاز علائم یرقان (یا زردی) را نشان میدهد؛ بهگونهای که پوست و چشمان فرد مبتلا به زردی میگراید، ادرار بهرنگ تیره درمیآید و دردهای شکمی بههمراه استفراغ پدیدار میشود. همچنین در این مرحله ممکن است خونریزیهایی از ناحیهی دهان، بینی، چشمان و شکم بیمار رخ دهد. بنابر آمار، نیمی از بیمارانی که دچار فاز سمی این بیماری میشوند، ظرف ۷ الی ۱۰ روز جان خود را ازدست خواهند داد.
بیماری تب زرد در فاز سمی میتواند ظرف ۷ الی ۱۰ روز جان مبتلایان را بگیرد
باتوجه به دورهی کمون ۳ الی ۶ روزهی تب زرد، تشخیص آن در مراحل اولیه بسیار دشوار گزارش شده است و حتی در مراحل حادتر، علائم آن ممکن است با علائم بیماریهای دیگری نظیر مالاریا، تب شالیزار، هپاتیت ویروسی و دیگر تبهای خونریزیدهنده اشتباه گرفته شود. در حال حاضر، ۴۰ کشور جهان در آفریقا، آمریکای مرکزی و آمریکای جنوبی بهصورت منطقهای با بیماری تب زرد درگیر هستند. مدلسازیها نشان میدهد میزان ابتلا به این بیماری طی سال ۲۰۱۳ در آفریقا بین ۸۴ الی ۱۷۰ هزار مورد جدی بوده که از این میان، ۲۹ الی ۶۰ هزار مورد منجر به مرگ مبتلایان شده است.
تاکنون هیچ درمان قطعی برای تب زرد دردسترس نیست؛ ولی تشخیص بهموقع و انجام درمانهای حمایتی میتواند نرخ مرگومیر را در مبتلایان به این بیماری کنترل کند. مهمترین روش پیشگیری پیشنهادی در حال حاضر، انجام واکسیناسیون است. همچنین نابودسازی بسترهای تخمگذاری و پرورش این پشهها ازطریق سمپاشی ذخایر آب در مناطق مستعد از دیگر روشهای کنترل بیماری برشمرده میشود. از دیگر نگرانیهای سازمان جهانی بهداشت پیرامون این بیماری، احتمال ورود آن به نقاط غیرآلوده ازطریق مسافران و گردشگران است. این امر، لزوم جدیگرفتن فرایند واکسیناسیون برای مسافران عازم به مناطق آلوده را دوچندان میکند.
تب دنگی
تب دنگی یا تب استخوانشکن ازجمله بیماریهای ویروسی است که اخیرا شیوع زیادی در جهان یافته و تلفات قابلتوجهی بهبار آورده است. این بیماری از طریق نیش نوعی پشه منتقل میشود که بیشتر در مناطق استوایی جهان بهویژه مالزی دیده میشود. این پشه ناقل بیماریهای ویروسی دیگری نظیر چیکونگویا، تب زرد و ویروس زیکا نیز شناخته شده است. این بیماری پیشتر نیز در دههی ۱۹۵۰ میلادی همهگیریهای وسیعی را در مناطق فیلیپین و تایلند بهوجود آورد. امروزه شیوع تب دانگی در بیشتر کشورهای آسیایی و آمریکای لاتین موارد بالایی از ابتلا، بستری و حتی مرگ مبتلایانی اعم از کودکان و بزرگسالان را رقم زده است. امکان انتقال تب دنگی از پشه به انسان و بالعکس تأیید شده است.
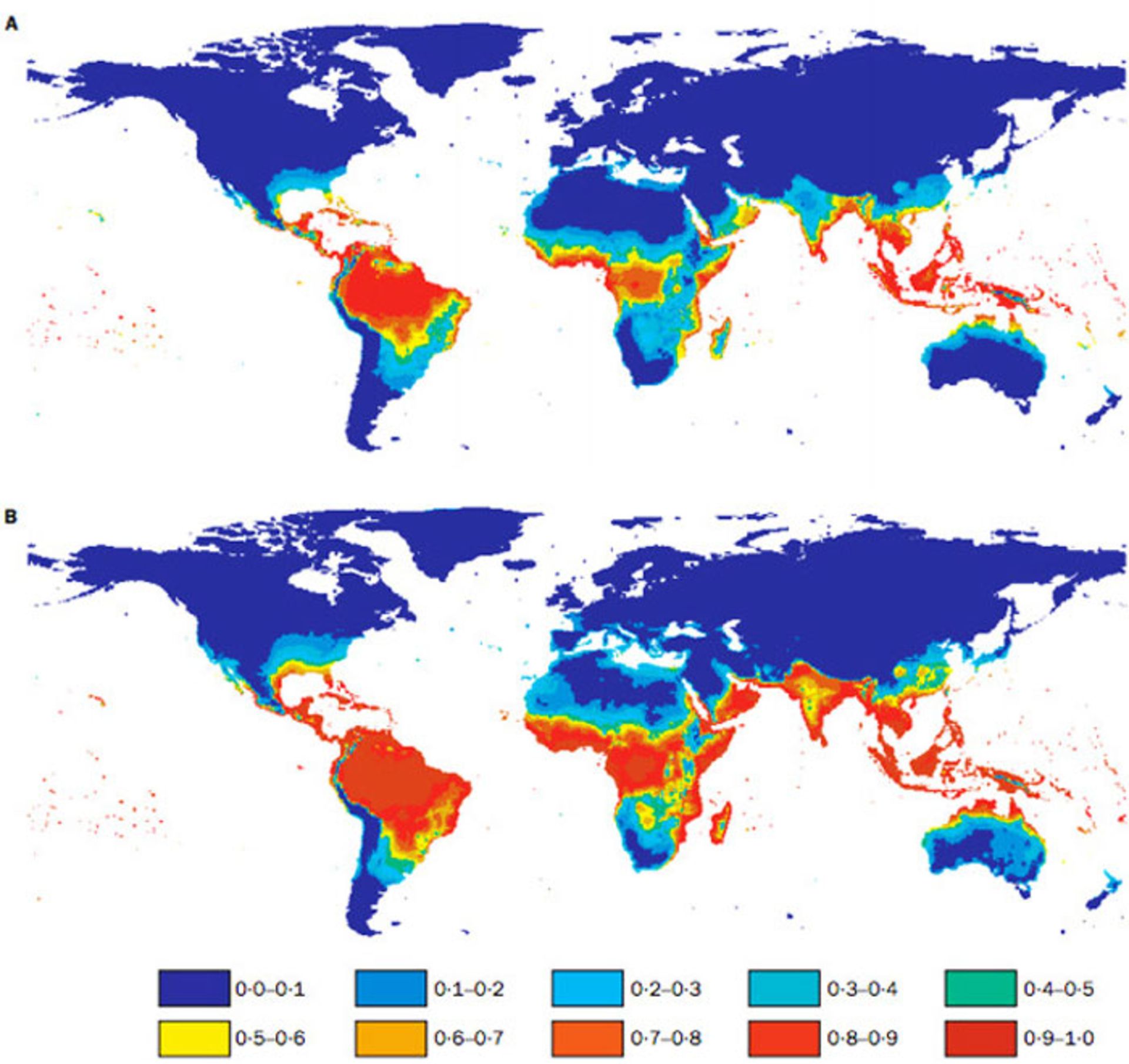
برآورد جمعیت تحت تأثیر بیماری تب دنگی در سال ۱۹۸۵ (تصویر بالا) و سال ۲۰۸۵ (تصویر پایین) براساس دادههای اقلیمی
علائم بیماری تب دنگی تاحدودی به علائم آنفلوانزا شباهت دارد. معمولا پس از یک دورهی ۴ الی ۱۰ روزه از زمان گزیدگی، علائم بیماری ظاهر میشود و بین ۲ الی ۷ روز تداوم مییابد. سازمان بهداشت جهانی این بیماری را به دو دستهی کلی تب دانگی (دارا یا فاقد علائم) و تب دانگی حاد تقسیم میکند. در نوع اول، تب ۴۰ درجه بههمراه علائمی نظیر سردرد شدید، درد مفاصل و پشت چشمان، حالت تهوع واستفراغ ظاهر میشود. اما در نوع حاد بیماری، پس از فروکش تب اولیه، علائم هشداردهندهای نظیر درد شدید شکمی، تهوع مقاومبه درمان، تنفس سریع، خونریزی لثه و بیقراری آشکار میشود.
روشهای تشخیص بیماری در حال حاضر به دو دستهی ویروسشناسی و سرمشناسی تقسیم میشود. با این حال، هنوز هیچ درمان مشخصی برای این بیماری وجود ندارد. بنابر برخی از مدلسازیها، سالانه بیش از ۳۹۰ میلیون مورد ابتلا به ویروس تب دانگی در جهان رخ میدهد که ۹۶ میلیون از این موارد از طریق مراکز بالینی گزارش میشوند. گفته میشود جمعیتی بالغبر ۳/۹ میلیارد نفر از ۱۲۹ کشور جهان (عمدتا در آسیا) درمعرض ابتلا به این بیماری هستند. بنابر گزارش سازمان جهانی بهداشت، میزان موارد گزارششده از این بیماری طی دو دههی اخیر ۱۵ برابر شده است. در سال ۲۰۱۹، بیشترین آمار ابتلا در تاریخ این بیماری گزارش شد.
تلاشهای اخیر برای ساخت واکسن بیماری تب دنگی منجر به عرضهی نمونهای با نام Dengvaxia شده است که فعلا استفاده از آن تنها برای افرادی که قبلا سابقهی ابتلا به این بیماری را داشتهاند، توصیه میشود.
آنفلوانزا
آنفلوانزا ازجمله بیماریهای واگیر فصلی نسبتا خطرناکی است که در دورههای مختلف تاریخ موجب بروز همهگیریهای وسیع و پرتلفاتی شده است. یکی از تاریخیترین و مرگبارترین همهگیریهای این بیماری مربوطبه دنیاگیری ۱۹۱۸ است که با نام آنفلوانزای اسپانیایی شناخته میشود. این همهگیری ۱۵ ماه بهدرازا کشید و ضمن مبتلاکردن ۵۰۰ میلیون نفر (معادل یکسوم جمعیت جهان در آن زمان)، حدود ۱۷ تا ۵۰ میلیون نفر را به کام مرگ کشید. این بیماری در دورههای بعدی همهگیری خود طی سال ۱۹۵۸ (آنفلوانزای آسیایی) و سپس در سال ۱۹۶۸ (آنفلوانزای هنگکنگی) باعث مرگ مجموعا یک میلیون نفر شد. روند تلفات این بیماری از آن زمان تاکنون سیری نزولی را طی کرده است؛ با این حال، گزارشها حاکی از پدید آمدن انواع جدیدی از این بیماری نظیر آنفلوانزای خوکی و آنفلوانزای پرندگان در چند دههی اخیر است.
ویروسهای فصلی آنفلونزا به چهار دستهی کلی A، B، C و D تقسیم میشوند که در میان آنها تنها دو گروه اول توانایی ایجاد همهگیری را دارند. مشهورترین انواع ویروس در گروه A حضور دارند. این گروه خود براساس تعداد پروتئینهای هماگلوتینین (HA) و نورآمینیداز (NA) چسبیده به سطح ویروس، به زیرگروههای بیشتری قابلتفکیک است. امروزه بیشتر شیوع فصلی دو زیرگروه با نامهای (A(H1N1 و (A(H3N2 در جوامع انسانی بهچشم میخورند.
آنفلوانزاهای فصلی معمولا با علائمی نظیر تب شدید، سرفه، سردرد، درد عضلانی، ضعف، گلودرد و آبریزش بینی همراه هستند. با اینکه بسیاری از بیماران مبتلا به آنفلوانزا بدون مراقبتهای پزشکی خاص و بعد از یک هفته خودبهخود بهبود مییابند ولی این بیماری میتواند در گروه افراد پرخطر موجب بروز مشکلاتی شدیدتر و حتی مرگ شود. آمارها حاکی از آن است که جهان هر ساله با حدود ۳ الی ۵ میلیون مورد ابتلا به آنفلوانزا با عوارض شدید مواجه میشود که از این میان، ۲۹۰ هزار الی ۶۵۰ هزار نفر نیز جان خود را ازدست میدهند. گفته میشود بیشتر موارد فوتی ناشیاز این بیماری در کشورهای توسعهیافته متعلقبه گروه سنی ۶۵ سال به بالا بوده است؛ با این حال، سازمان جهانی بهداشت درمورد آمار دقیق مرگومیر آنفلونزای فصلی در کشورهای درحالتوسعه اظهارنظر صریحی ارائه نکرده است. ویروس عامل آنفلوانزا میتواند از طریق هوا در فواصل کوتاه منتقل شود. همچنین لمس سطوح آلوده و سپس تماس با چشم و دهان ازجمله راههای انتقال بیماری گزارش شده است.

عامل سندروم تنفسی خاورمیانه (MERS-CoV) گونهای از کروناویروسها است که از شتر به انسان منتقل شده است.
امروزه، واکسیناسیون بهعنوان مؤثرترین روش برای پیشگیری از آنفلوانزا شناخته میشود. واکسیناسیون معمولا با تزریق ویروسهای غیرفعال انجام میگیرد که نیاز به تکرار در دورههای یکساله خواهد داشت. بنابر گزارش سازمان جهانی بهداشت، تزریق واکسن آنفلوانزا در گروههای افراد مسنتر ممکن است باعث پیشگیری کامل از ابتلای آنها نشود و تنها ریسک بروز علائم حاد و مرگ را در این افراد کاهش دهد. شستوشوی مرتب دستان، رعایت بهداشت سیستم تنفسی، خودقرنطینهسازی درصورت مشاهدهی علائم، خودداری از تماس با افراد آلوده و خودداری از لمس چشمان، بینی و دهان همچنان از موثرترین اقدامات پیشگیرانه در هنگام شیوع آنفلوانزای فصلی بهشمار میآید.
کرونا
در چند دههی اخیر، کروناویروسها بهعنوان یکی از بدنامترین خانوادههای بیماریزای جهان شهرت فراوانی یافتهاند. این نوع ویروسها میتوانند از بیماریهای کمخطری مانند سرماخوردگی ساده تا همهگیریهای کشندهای نظیر سندروم تنفسی خاورمیانه (MERS-CoV)، سندرم تنفسی حاد یا سارس (SARS-CoV) و اخیرا کووید ۱۹ (Covid-19) را ایجاد کنند.
این خانواده از ویروسها عموما خاستگاه حیوانی داشته و از قابلیت انتقال میان انسانها و حیوانات برخوردار هستند. تحقیقات اخیر نشان میدهد ویروس عامل سارس از طریق گربهی زباد و ویروس عامل مرس ازطریق شتر به انسان منتقل شده است. شماری از کروناویروسها در میان حیوانات دیده میشود که هنوز قابلیت آلودهکردن انسان را بهدست نیاوردهاند. از مهمترین همهگیریهای این خانواده، شیوع سارس در بازهی زمانی نوامبر ۲۰۰۲ تا ژوئیهی ۲۰۰۳ در جنوب جمهوری خلق چین بود. این بیماری توانست تا ۱۷ کشور جهان پیشروی کرده و حدود ۸۰۰۰ نفر را مبتلا کند. سارس در پایان دورهی شیوع خود، ۷۷۴ نفر تلفات بهجای گذاشت و با نرخ مرگومیر ۱۱ درصدی کار خود را پایان داد.
شماری از انواع کروناویروسها در میان حیوانات دیده میشود که هنوز قابلیت انتقال به انسان را بهدست نیاوردهاند
فاز دوم همهگیری بیماریهای ناشی از کروناویروس، مربوط به جهش خطرناک دیگری بود که شیوع سندروم تنفسی خاورمیانه را در عربستان سعودی رقم زد. این بیماری با اینکه شباهتهایی با سارس داشت، اما در کنار دستگاه تنفسی، کلیه و کبد مبتلایان را نیز درگیر میکرد . این ویژگی خطرناک، نرخ مرگومیر ناشی از ویروس جدید را تا ۳۶ درصد ارتقا داد. بیماری نوظهور در مدت کوتاهی ازطریق زائران در ۲۷ کشور جهان منتشر شد.
فاز سوم از همهگیری این خانواده از ویروسها در دسامبر سال ۲۰۱۹ از شهر ووهان چین آغاز شد. این بیماری با بروز علائم سینهپهلو در مبتلایان بدون علت مشخص بروز یافت. با شکست روشهای درمانی پیشین و عدم تأثیر واکسنهای موجود، تحقیقات برای شناسایی عامل بیماری جدید آغاز شد. بیماری نوظهور، کووید ۱۹ (19-COVID) نام گرفت که از یک عضو شناختهنشده از خانوادهی ویروسهای کرونا نشئت میگرفت. علائم بیماری جدید بهمانند سایر اعضای کلاسیکتر خانوادهی کرونا شامل تب، سرفه و گاهی مشکلات تنفسی (و درموارد شدیدتر، تنگی نفس و ذاتالریه) میشد. علیرغم تلاش شدید دولت چین برای محدودسازی بیماری از طریق قرنطینه، سرعت شیوع ویروس جدید بهشکل غافلگیرانهای بالا بود و بیماری طی کمتر از سه ماه توانست مرزهای ۱۰۳ کشور از جهان را بپیماید. در زمان نگارش این مقاله، آمار ابتلا به عضو جدید خانوادهی کرونا در جهان به حدود ۱۴۰ هزار مورد رسیده است و در این میان، بیش از ۴۰۰۰ تن نیز جان خود را از دست دادهاند.
ویروسهای کرونا معمولا با علائمی نظیر مشکلات تنفسی، تب، سرفه ئ تنگی نفس خود را بروز میدهند و در مراحل حادتر میتوانند باعث ذاتالریه، سندرم حاد تنفسی، ازکارافتادن کلیه و نهایتا مرگ مبتلایان شوند. تاکنون هیچگونه درمان قطعی برای این خانواده از بیماریها ارائه نشده است و تنها میتوان مجموعهای از درمانهای حمایتی را برای بیماران دارای علائم حاد تجویز کرد. تنها اقدامات پیشگیرانهای نظیر شستوشوی مرتب دستان، پوشاندن بینی و دهان هنگام عطسه یا سرفه و پرهیز از مصرف فراوردههای حیوانی خام یا نیمپز برای متوقفکردن شیوع بیماری توصیه شده است. تلاشها برای ساخت واکسنی مؤثر همچنان در جریان است.

نبرد بیپایان
شاید این فهرست تمامی بیماریهای همهگیر شناختهشده در جهان امروز ما را دربر نگیرد. هنوز بیماریهای دیگری نظیر طاعون، آبله، جذام، سرخک، مالاریا و نظایر آن در نقاط کمتر توسعهیافتهی جهان ما کمین کردهاند تا بتوانند فرصتی برای عرضاندام بیابند؛ بیماریهای هولناکی که شاید در غیاب پزشکی مدرن در چشمبرهمزدنی بساط تمدن ما را برچیده بودند. اما امروزه حتی شیوع دوبارهی بدنامترین این بیماریها که روزگاری شنیدن نام آنها نیز خواب را از چشمان پدرانمان میربود، دیگر نمیتوانند ما را در وحشت فرو ببرد؛ چراکه ما در پس دژ مستحکمی از دانش چند صد سالهی بشری در حوزهی بهداشت و پزشکی مدرن آسوده خاطریم. هرچند هرازگاهی از شنیدن اخباری درمورد شیوع یک بیماری تازه نگران میشویم، بهتکاپو میافتیم و حتی در دل، دستاورد سالها فداکاری پیشگامان علم پزشکی را زیر سؤال میبریم؛ اما هنوز کمابیش آسودهخاطریم. چون میدانیم که کمی آنسوتر از خانههای امن ما، جامعهای بهوسعت تمام پزشکان و پرستاران جهان در خط مقدم این مبارزه ایستادهاند؛ مبارزهای سخت که فارغ از هیاهوی دنیای سیاستزدهی ما تنها برای نجات ما و گونهی ما در جریان است.
فرصت را غنیمت میشماریم تا ادای احترام کنیم دربرابر تمامی آنان که همچنان تاریخ پرافتخار پزشکی را رقم میزنند.
نظرات