چرا یافتن درمان برای مراحل اولیه کووید ۱۹ دشوار است؟
با گذشت بیش از یک و نیم سال از آغاز دنیاگیری کووید ۱۹، پژوهشگران شروع به درک این موضوع کردهاند که ویروس کرونا چگونه افراد را بیمار میکند و در مورد آن چه کاری باید انجام داد. این آموختهها شامل درسهای ارزشمندی در مورد آنچه مفید نیست، میشود. اکنون باید داروها یا درمانهایی پیدا کرد که مفید هستند؛ خصوصاً برای افرادی که به حدی بیمار نیستند که در بیمارستان بستری شوند. درمان زودهنگام ممکن است انتقال ویروس را محدود کند و مردم را از بیمارستانهای تحت فشار دور نگه دارد؛ البته پیدا کردن چنین روشهای درمانی سخت است.
درحالیکه رقابت برای ساخت واکسنی برای کرونا بهطور حیرتانگیزی موفق بود، توسعهی درمانهای مؤثر برای آن دشوار است؛ اما چنین درمانهایی بسیار مهم هستند؛ خصوصاً به این دلیل که دنیاگیری همچنان ادامه دارد.
به نظر میرسید موفقیتهایی در زمینهی مهار ویروس در ایالات متحده حاصل شده؛ اما با انتشار گونه مسریتر دلتا، موارد ابتلا و بستری دوباره رو به افزایش است. این گونه در سراسر جهان موجب موج جدیدی از عفونتها شده است. سوزانا ناگی، پزشک بیماریهای عفونی در دانشکده پزشکی دانشگاه دوک، میگوید: «هنوز افراد واکسینهنشدهی زیادی داریم. نیاز به درمان بیخطری که در خانه قابل استفاده باشد، همچنان بسیار زیاد است.»
چندین دارو (از جمله داروی ضد ویروس رمدسیویر، درمانهای آنتیبادی آرامکننده سیستم ایمنی مانند باریسیتینیب و توسیلیزومب و استروئیدهایی نظیر دگزامتازون) برای برخی بیماران با شرایط وخیم واقعا نجاتبخش بوده است. برای مثال، طبق گزارش پژوهشگران گیلیاد (شرکت سازنده رمدسیویر) دادههای بیش از ۹۸ هزار فرد بستریشده مبتلا به کووید ۱۹ نشان میدهد که تزریق مداوم رمدسیویر احتمال مرگ را تا ۲۳ درصد کاهش میدهد؛ البته این داروها همه را نجات نمیدهند و مخصوص افرادی هستند که بستری میشوند.
برخی آنتیبادیهای ساختهشده در آزمایشگاه ممکن است به افرادی که بیماری آنها بهتازگی تشخیص داده شده است، کمک کند تا دچار بیماری شدید و در بیمارستان بستری نشوند؛ اما افراد نسبتا کمی آن درمان را دریافت کردهاند که به تزریقهای مداوم وریدی نیاز دارد.
پژوهشگران تلاش زیادی کردهاند؛ اما پیدا کردن درمانهای مؤثری که استفاده از آن راحت باشد، کار سادهای نیست و موانعی سر راه این تلاش وجود دارد. در ادامه نگاهی میاندازیم به برخی از چالشهایی که تلاش برای ایجاد درمانهایی برای کووید ۱۹ را دشوار کرده است و به برخی از رویکردهای امیدوارکننده اشاره میکنیم.

با افزایش مجدد موارد کووید ۱۹، تقاضا برای آزمایش افزایش یافته است و به سطحی رسیده که در اورلاندوی فلوریدا، از زمان اوج دنیاگیری دیده نشده است. بسیاری از افرادی که بیماری آنها بهتازگی تشخیص داده شده، ممکن است به دنبال داروهایی باشند که زودتر خوب شوند؛ اما در حال حاضر گزینههای معدودی برای کسانی که بستری نشدهاند، وجود دارد.
مسیر اشتباه
پژوهشگران برای اینکه روند جستجوی درمانها را تسریع کنند، ابتدا به دنبال داروهایی رفتند که قبلاً توسط سازمان غذا و داروی آمریکا تأیید شده بود و برای درمان بیماریهای دیگر استفاده میشد. بیشتر درمانهای اثباتشده برای کووید ۱۹ به جز رمدسیویر، به این شیوه شروع شدند. این داروی ضد ویروس برای مبارزه با RNA ویروسها توسعه پیدا کرده بود؛ اما پیش از دنیاگیری تأیید نشده بود. رمدسیویر اکنون تنها درمان تأییدشده توسط سازمان غذا و داروی آمریکا برای کووید ۱۹ است.
بیشتر داروهای تغییر کاربرد دادهشده با وجود برخی نشانههای امیدوارکنندهی اولیه، بهعنوان درمان ویروس کرونا موفقیتآمیز نبودند. دانشمندان یکی از دلایل این موضوع را درک کردهاند که چرا داروهایی نظیر هیدروکسی کلروکین، کلروکین و حدود ۳۰ داروی دیگر، با اینکه در ظرف آزمایشگاه مانع از این میشوند که ویروس سارسکووید ۲ سلولها را آلوده کند، در افراد بیمار مؤثر نیستند. همهی اینها با اثر جانبی خاصی از این داروها ارتباط دارند.
مسیر رسیدن به این کشف در سال ۲۰۲۰ آغاز شد؛ زمانی که پژوهشگران متوجه شدند پروتئینهایی به نام گیرندههای سیگما در سلولهای انسان و میمون با برخی از پروتئینهای ویروس تعامل برقرار میکنند. پژوهشگران فکر کردند این امر ممکن است برای عفونت مهم باشد؛ بنابراین پیشنهاد کردند برخی از داروهای ضد افسردگی، ضد روانپریشی و آنتیهیستامینها ممکن است این تعاملات را مختل و قدرت عفونتزایی ویروس را مهار کنند.
برایان شویچت، متخصص شیمی دارویی از دانشکده داروسازی دانشگاه کالیفرنیا، میگوید پژوهش بیشتر نشان داد برای بسیاری از این ترکیبات، ارتباطی میان توانایی دارو برای اتصال به گیرندههای سیگما و اثربخشی در برابر ویروس در سلولهای رشدیافته در ظرف آزمایشگاه وجود ندارد. این داروها یا گیرندههای سیگما را هدف قرار میدادند یا مانع از تکثیر ویروس میشدند. آنها هر دو کار را انجام نمیدادند. به گفتهی شویچت، مشاهدهی چنین پدیدهای برای او مانع بزرگی است. او میگوید:
این واقعا موجب میشود به این فکر کنید که در مسیر اشتباه پیش میروید و فرضیهی ما بهصورت اساسی مشکل دارد. طبق شواهد چنین به نظر میرسد هدف قرار دادن گیرندههای سیگما، علائم کووید ۱۹ را بهبود نمیبخشد.
شویچت متوجه شد از بسیاری از داروهایی که دارای اثرات ضد ویروس قوی هستند، همانهایی بودند که در نحوهی تجمع و استفاده از لیپیدها در سلولها اختلال ایجاد میکنند. این اختلال میتواند به عارضهی جانبی جدی به نام فسفولیپیدوز منجر شود. عارضهی جانبی مذکور موجب تجمع لیپیدها در سلولها میشود و به برخی از سلولها ظاهر کفمانندی میدهد. این تجمع میتواند به التهاب منجر شود و به اندامها آسیب برساند یا عملکرد آنها را مختل کند.
شویچت و همکارانش میخواستند بدانند آیا علت اثرات ضد ویروس داروهای مورد بررسی اختلال لیپیدی است که ایجاد میکنند. آنها با همکاری پژوهشگرانی از مؤسسه تحقیقات زیستپزشکی نوارتیس سوئیس ابتدا آزمایش کردند که آیا این داروها باعث ایجاد این عارضهی جانبی در سلولها میشوند یا نه.
طبق انتظار، هرچه فسفولیپیدوز ناشی از دارو شدیدتر بود، قدرت آن در مهار تکثیر ویروس در سلولها بیشتر میشد. پژوهشگران نتایج خود را در ۲۲ ژوئن در مجلهی Science گزارش کردند. علت این امر آن است که ویروس SARS-CoV-2 باید بتواند حبابهای لیپیدی درون سلولها ایجاد کند تا در آن تکثیر شود. فسفولیپیدوز ممکن است این فرایند را مختل کند.
البته داروهایی که موجب عارضهی جانبی مرتبط با لیپیدها میشدند، در آزمایشهای حیوانی اثری نداشتند. پژوهشگران مؤسسه پاستور پاریس کشف کردند که این داروها مانع از تکثیر ویروس کرونا در سلولهای ریه موش نمیشوند. فرانسوا پوگنان، سمشناس نوارتیس، میگوید این ناهماهنگی میان فعالیت ضد ویروسی دارو در ظرف آزمایشگاه و توانایی محافظت از حیوانات، ممکن است به دو دلیل اتفاق افتد؛ باید داروها در مقادیر بسیار بالا تجویز شوند تا موجب فسفولیپیدوز شوند (بسیار بالاتر از مقداری که ایمن است،) یا باید در طول زمان تجمع پیدا کنند. در ظرف آزمایشگاه، این کار خیلی راحت است؛ اما در بدن، رسیدن به سطوحی از دارو که موجب تخریب لیپیدی کافی شود که محافظتکننده باشد، بسیار دشوار است.
این یافتهها میتواند به پژوهشگران کمک کند تا مسیرهای منتهی به بنبست را دنبال نکنند. اگر دارویی در آزمایشگاه مانع از تکثیر ویروس کرونا در سلولها شود، پژوهشگران باید برای فسفولیپیدوز آزمایش انجام بدهند. اگر دارویی موجب این عارضهی جانبی شد، باید از آن بهعنوان درمان بالقوه کووید ۱۹ صرف نظر کرد.
پیروی از این توصیه میتواند بسیاری از کارآزماییهای بالینی در حال انجام را تحت تأثیر قرار دهد و در پول و زمان صرفهجویی کند. در حال حاضر، حداقل ۳۳ دارو از جمله آنتیبیوتیک آزیترومایسین که موجب فسفولیپیدوز میشود، در ۱۳۶ کارآزمایی بالینی در دست آزمایش هستند.
یک کارآزمایی در دانشگاه کالیفرنیا در سانفرانسیسکو آزمایش کرد که آیا آزیترومایسین میتواند علائم کووید ۱۹ را در ۲۶۳ فردی که بیماری آنها بهتازگی تشخیص داده شده بود، رفع کند. پژوهشگران در تاریخ ۱۶ جولای در مجلهی JAMA گزارش کردند که تفاوتی بین دارو و دارونما وجود ندارد. علاوه بر این، افرادی که آنتیبیوتیک مصرف میکردند، با احتمال بیشتری نسبت به افراد گروه دارونما عوارض جانبی نظیر درد شکم، اسهال و تهوع را گزارش میکردند. همچنین پنج نفر که آزیترومایسین مصرف میکردند، بستری شدند؛ درحالیکه هیچیک از افراد گروه دارونما بستری نشدند. کمیتهی نظارتی مستقلی توصیه کرد که به علت بیهوده بودن کارآزمایی، بهتر است متوقف شود.
۱۸۰ کارآزمایی دیگر مختص هیدروکسیکلروکین یا کلروکین بود که آنها نیز به اثر جانبی تشکیل کف لیپیدی میشوند. هیدروکسیکلروکین و کلروکین مشکل دیگری نیز دارند: پژوهشگران سال گذشته متوجه شدند هیچیک از آنها مانع از این نمیشوند که ویروس از مسیر ترجیحی خود به سلولها نفوذ کند و به بیماران کمکی نمیکنند.
درمجموع، این ۳۱۶ کارآزمایی تقریبا ۶ میلیارد دلار هزینه دارد و بهتر است این پول زمان و تلاش صرف آزمایش کاندیداهای دارویی شود که موجب عارضهی جانبی مذکور نمیشوند.
رمدسیویر اولین دارویی بود که بهوسیلهی سازمان غذا و دارو برای درمان کووید ۱۹ تأیید شد؛ اما این دارو مخصوص بیماران بستریشده است.
داروی مؤثر برای همه بیماران کووید ۱۹ وجود ندارد
حتی داروهای مؤثر ممکن است برای همهی افرادی که به کووید ۱۹ مبتلا میشوند، مفید نباشند. اینترفرونها را در نظر بگیرید.
این مواد شیمیایی سیستم ایمنی از اولین مواردی هستند که با ویروسها مبارزه میکنند. پژوهشگران شرکت دارویی سینرجن (Synairgen)، فرم استنشاقی اینترفرون بتا را تولید کردند و د حال آزمایش آن در افراد مبتلا به مشکلات تنفسی دیگر از جمله عفونتهای ویروس کرونای مرس بودند. با شیوع کووید ۱۹، این شرکت بهسرعت کارآزمایی بالینی را آغاز کرد تا ببیند آیا اینترفرون بتا میتواند به بیماران کووید ۱۹ نیز کمک کند.
در کارآزمایی متشکل از ۱۰۱ بیمار بستریشده و ۱۲۰ فردی که بیمار بودند ولی هنوز در خانه بودند، شرکتکنندگان بهطور تصادفی اینترفرون استنشاقی یا دارونما را دریافت کردند. شرکت در گزارش مقدماتی خود گفت فقط دو نفر در گروه مراقبت در خانه به بستری نیاز پیدا کردند که هر دو در گروه دارونما بودند. ریچارد مارسدن، مدیرعامل سینرجن، میگوید این درصد بسیار کمی از افراد (حدود ۳ درصد) و بسیار کمتر از چیزی است که پژوهشگران انتظار داشتند. بر اساس این تعداد، نمیتوان گفت در مورد اثربخشی دارو نتیجهگیری کرد.
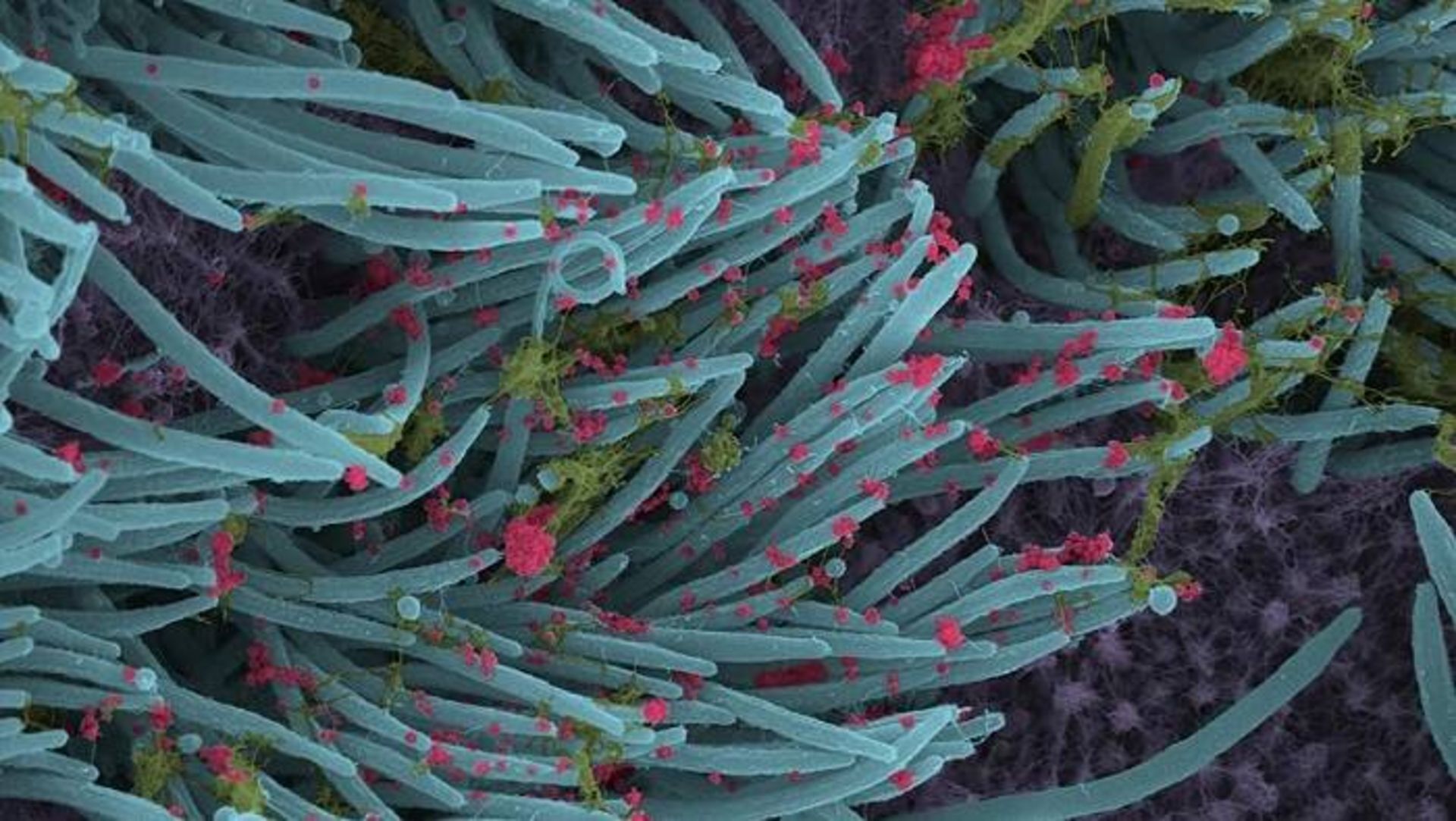
اینترفرون استنشاقی ممکن است زمانی مؤثر باشد که ویروس کرونا (قرمز) به ریه رسیده و سلولهای ریه (آبی، با برجستگیهای مو مانندی که مژک نامیده میشوند) را آلوده کرده باشد. مخاط به رنگ سبز نشان داده شده است.
بیشتر افراد، حتی کسانی که دچار مشکلات سلامتی هستند که آنها را در معرض خطر بالای عوارض قرار میدهد، به آن اندازه بیمار نمیشوند که به بستری شدن نیاز داشته باشند. مارسدن میگوید: «آنها علائم بسیار خفیفی دارند و به چیزی بیشتر از استامینوفن، کیسه آب گرم و قدری دلسوزی نیاز ندارند و خوب خواهند شد.»
حدود ۱۰ درصد از افراد دچار تنگی تنفس نگرانکنندهای میشوند و برخی از آنها ممکن است کارشان به بیمارستان و بستری شدن بکشد؛ اما به گفتهی مرسدن، این تعداد آنقدر کم است که نمیتوانید تعداد زیادی از افراد را تحت درمان قرار بدهید تا فقط از یکی دو مورد بستری شدن جلوگیری کنید. این خصوصیت، خاص این ویروس است.
برای ویروسهایی مانند سارس اصلی یا مرس که نرخ مرگومیر بسیار بالاتری داشتند، درمان فوری همهی افراد بیمار کاری معقول بود؛ اما در مورد SARS-CoV-2، تنگی نفس شدیدی که افراد را به بیمارستان میفرستد، معمولا تا هفتهی دوم عفونت ظاهر نمیشود و درمان زودتر بیماران با داروهایی مانند اینترفرون در خانه ممکن است کمکی نکند.
پیشبینی میشود اواخر سال جاری نتایج کارآزمایی مرحله سومی برای بررسی کارایی اینترفرون بتا برای بیماران بستریشده ارائه شود. طبق گزارش شرکت، در کارآزمایی قبلی، احتمال اینکه افراد بستریشدهای که دارو را دریافت میکردند، به نقطهای از بهبود برسند که در آن محدودیتی ازنظر فعالیتهای خود نداشته باشند، دوبرابر بود. مارسدن میگوید: «دادن دارو به همه ارزشی ندارد. صبر کنید تا زمانی که آنها علائم بیماری دستگاه تنفسی تحتانی را بروز بدهند و سپس این دارو را به آنها بدهید که در آن زمان ممکن است مؤثرتر باشد. توقع بزرگی است که داروی آنقدر بیخطر و مؤثر داشته باشید که بتوانید آن را به همه بدهید.»
مشکلات کارآزماییها
حفظ افراد در خارج از بیمارستان به کاهش فشار وارده روی سیستمهای بهداشتی کمک میکند و شاید از پیامدهای طولانیمدت بیماری شدید در بیماران نیز پیشگیری کند؛ اما تعجبی ندارد که اوایل دنیاگیری پژوهشگران روی درمانهای خانگی تمرکزی نداشتند. استر کروفا، مدیر اجرایی اتاق فکر FasterCures در واشینگتن، میگوید: «بیشتر جامعهی علمی فقط در تلاش بودند تا جان بیماران و خصوصاً افرادی که در بیمارستان بستری میشدند، نجات بدهند؛ اما در مورد داروهای تغییر کاربرد دادهشدهای که بتوانند موارد متوسط و خفیف را درمان کنند، تلاش کامل و مشترکی وجود نداشت.»
ناگی از مؤسسه تحقیقات بالینی دوک، میگوید یکی از دلایل این مسئله آن است که بهکارگیری بیماران بستریشده در مطالعات راحتتر است. شما مجبور نیستید آنها را متقاعد کنید که با گروه همکاری کنند.
مطالعات بیماران سرپایی اغلب برای پیدا کردن داوطلبانی که مایل به شرکت در کارآزمایی هستند، باید دست به تبلیغ زده و به روشهای مختلف با آنها تماس بگیرند. این امر میتواند موقعیتهایی را ایجاد کند که در آن چندین کارآزمایی برای به کار گرفتن شرکتکننده با هم رقابت میکنند. درنتیجه، در بسیاری از کارآزماییهایی که طی سال گذشته انجام شده است، تعداد شرکتکنندگان به اندازهای نیست که بتوان در مورد اثربخشی درمانهای مورد آزمایش نتیجهگیری قطعی کرد. کروفا میگوید: «باید سیستم کارآزمایی بالینی یکپارچهتری ایجاد کنیم.»
در این راستا، مؤسسه ملی سلامت کارآزمایی بزرگی را با عنوان ACTIV-6 آغاز کرده است که انتظار میرود ۱۳۵۰۰ نفر را ثبتنام کند. کارآزمایی مذکور شبیه کارآزماییهای پیشین بیماران بستریشده است که بررسی میکند که آیا رمدسیویر، استروئیدها و درمانهای دیگر میتوانند نرخ مرگومیر را کاهش دهند یا از روزهایی بستری بودن در بیمارستان کم کنند.
کارآزمایی ACTIV-6 گروهی از داروهای موجود را در برابر دارونما آزمایش خواهد کرد تا مشخص شود که آیا هیچیک از آنها میتواند احتمال نیاز به بستری شدن در بیمارستان را کاهش دهند. ناگی که از پژوهشگران اصلی مطالعه است، میگوید هدف این است که پنج یا شش و بهطور بالقوه تا هشت شاخهی کارآزمایی داشته باشیم که در آن بهطور همزمان تمام داروها را (هریک روی حدود ۶۰۰ نفر) آزمایش کنیم. افرادی که دارونما را دریافت میکنند، گروه مقایسهای برای کل داروها خواهند بود. نخستین دارو، داروی ضد انگل ایورمکتین است.
ایورمکتین مدتها است در سراسر جهان به شکلهای مختلف برای درمان کرمهای انگلی روده، شپش سر و مشکلات پوستی مانند روزانه مورد استفاده قرار میگیرد. این دارو برای پیشگیری از بیماری کرم قلب و درمان عفونتهای انگلی دیگر در حیوانات استفاده میشود. بهطورکلی، ایورمکتین دارویی بیخطر است.
شواهدی وجود دارد که نشان میدهد ایورمکتین ممکن است علیه SARS-CoV-2 نیز مؤثر باشد. این دارو در مطالعات آزمایشگاهی عفونتهای ناشی از HIV و RNA ویروسهای دیگر ازجمله ویروسهای نیل غربی، دنگی و آنفلوانزا را محدود میکند.
پژوهشگران در استرالیا ایورمکتین را در ظرف آزمایشگاه و در سلولهای میمون سبز علیه SARS-CoV-2 آزمایش کردند و دریافتند که دارو میتواند بهسرعت تولید RNA ویروسی را متوقف کند. آنها نتایج خود را سال گذشته در مجلهی Antiviral Research گزارش کردند.
کارآزماییهای بالینی متعددی ایورمکتین را در برابر کووید ۱۹ مورد آزمایش قرار دادهاند؛ اما آن مطالعات موفقیت را با استانداردهای مختلفی اندازهگیری کردهاند و برخی بار ویروسی یا شدت علائم را دنبال کردهاند و برخی دیگر زمان بهبودی یا مرگ را در نظر گرفتهاند. برخی کارآزماییها تصادفی و کنترلشده با دارونما بودند و برخی گروه کنترل نداشتند. برخی کارآزماییها روی افراد بستریشده انجام شدند، درحالیکه برخی دیگر بیماران سرپایی را مورد بررسی قرار دادند. برخی نیز ایورمکتین را با داروهای دیگر ترکیب کردند.
نتایج متفاوت بوده است. برخی مزیت دارو را نشان دادند، درحالیکه برخی دیگر تفاوتی بین ایورمکتین و دارونما یا مراقبتهای استاندارد نشان ندادند؛ اما به گفتهی ناگی، وجه مشترک تمام این کارآزماییها این است که نتایج هیچیک از آنها هنوز قطعی نیست و کیفیت آنها آنطور که میخواهیم، بالا نیست.
تا به امروز، مقامات بهداشتی توصیه کردهاند که ایورمکتین خارج از کارآزماییهای بالینی برای درمان کووید ۱۹ استفاده نشود. حتی، مرک، شرکت سازنده دارو گفته است شواهدی برای حمایت از این دارو بهعنوان درمان کووید ۱۹ وجود ندارد. به گفتهی ناگی، این بدان معنا است که ایورمکتین سگ یا اسب خود را مصرف نکنید. ثابت نشده است که در درمان کووید ۱۹ مؤثر باشد.
مطالعهی ناگی اثر ایورمکتین را در افراد ۳۰ ساله و بیشتری که به مدت ۱۰ روز یا کمتر بیمار بودهاند، آزمایش خواهد کرد. افراد شرکتکننده در مطالعه نیازی نیست که از خانههای خود خارج شوند. قرصها برای آنها ارسال میشود و از آنها خواسته میشود تا پرسشنامههایی را در مورد علائم خود پر کنند. شاید این کارآزمایی بتواند بهطور قطعی نشان دهد که آیا ایورمکتین بهاندازهای که در ظرف آزمایشگاه مؤثر است، روی انسانها هم اثر دارد.
ایورمکتین، دارویی که برای درمان عفونتهای انگلی در انسان و حیوانات استفاده میشود، در دست آزمایش در برابر کووید ۱۹ است. برخی مطالعات آزمایشگاهی نشان دادهاند که این قرص میتواند مفید باشد؛ اما کارآزماییهای بالینی به نتیجه قطعی نرسیدهاند.
قرصی سریع و راحت برای کووید ۱۹
در همین حین، کارآزماییهای درمانی دیگری در حال انجام است که نتایج برخی از آنها ممکن است پیش از پایان سال جاری اعلام شود.
یکی از امیدوارکنندهترین این داروها، نوعی ضد ویروس است با نام مولنوپیراویر (قبلا EIDD-2801 نامیده میشد) است. این دارو از یکی از واحدهای RNA تقلید کرده و مانند داروی رمدسیویر در تکثیر ویروس اختلال ایجاد میکند؛ اما برخلاف رمدسیویر، داروی جدید به شکل قرص است و بهراحتی میتواند برای افرادی که بهتازگی بیماری آنها تشخیص داده شده است، تجویز شود.
شرکتهای مرک و ریجبک بیوتراپیوتیکس (Ridgeback Biotherapeutics) در حال آزمایش مولنوپیراویر در کارآزمایی مرحلهی اولی هستند که کارایی دارو را در افراد بسترینشده اندازهگیری میکند که حداقل یکی از عوامل خطر برای عوارض جدی کووید ۱۹ را دارا هستند.
طبق مطالعهی پیشچاپی که ۱۷ ژوئن در medRxiv.org منتشر شد، نتایج اولیه کارآزمایی مرحلهی دوم در مورد ایمنی، مقدار و اثربخشی نشان داد افرادی که به مدت پنج روز، دو بار در روز ۸۰۰ میلیگرم مولنوپیراویر مصرف میکردند، نسبت به کسانی که دارونما مصرف میکردند، ویروس کمتری در بینی خود داشتند. طی سه روز از آغاز درمان، فقط ۱٫۹ درصد از ۲۰۲ فردی که ۸۰۰ میلیگرم مولنوپیراویر مصرف میکردند، دارای سطح قابلتشخیصی از ویروس در نمونه بینی بودند. این درحالیکه بود که ۱۶٫۷ درصد از افراد گروه کنترل دارای ویروس بودند. در روز پنجم درمان، پژوهشگران ویروسی در افرادی که مولنوپیراویر مصرف میکردند، تشخیص ندادند، درحالیکه ۱۱٫۱ درصد از افراد تحت رژیم دارونما هنوز در نمونههای بینی ویروس قابل تشخیصی داشتند.
اگر نتایج مقدماتی که هنوز توسط دانشمندان دیگران مورد بازبینی قرار نگرفته است، درست باشد، ممکن است بدان معنا باشد که این دارو میتواند دوره بیماری را کوتاه کند، افراد بیمار را خارج از بیمارستان نگه دارد و احتمال انتقال ویروس به دیگران را کاهش بدهد.
مطالعات دیگر، از جمله مطالعهای که قرص ضد افسردگی فلووکسامین را آزمایش میکند و مطالعهی بزرگی از داروهای تغییر کاربرد دادهشدهی دیگر نیز ممکن است درمانهای مؤثر، زودهنگام و آسانی حاصل کنند.
نظرات