چرا میتوان درمورد واکسن کرونا خوشبین بود؟
همانطور که پاییز با سرعت نزدیک میشود، برای بسیاری از مردم این سؤال به وجود آمده است که آیا رقابت برای ساخت واکسن تا ژانویه ۲۰۲۱ ثمر خواهد داد. ویلیام پتری، پزشک دانشمند و متخصص بیماریهای عفونی در دانشگاه ویرجینیا درمورد واکسن کرونا خوشبین بوده و در این رابطه، دلایلی را عنوان میکند که در ادامه آمده است.
۱. سیستم ایمنی بدن انسان کووید ۱۹ را درمان میکند
تقریبا در ۹۹ درصد از تمام موارد کووید ۱۹، بیمار از عفونت بهبودیافته و ویروس از بدن او پاک میشود. برخی از کسانی که دچار کووید ۱۹ شدهاند، ممکن است سطوح پایینی از ویروس را تا سه ماه پس از عفونت در بدن داشته باشند. اما در بیشتر موارد، این افراد ۱۰ روز پس از ابتلا به بیماری دیگر نمیتوانند ویروس را به دیگران منتقل کنند. بنابراین ساختن واکسنی برای ویروس کرونای جدید باید بسیار سادهتر از واکسنی برای عفونتهایی مانند HIV باشد که در آن سیستم ایمنی قادر نیست بهطور طبیعی آن را درمان کند. ویروس SARS-CoV-2 مانند ویروس HIV جهش پیدا نمیکند و این امر آن را به هدفی سادهتر برای سیستم ایمنی یا طراحی واکسنی برای کنترل آن تبدیل میکند.
۲. آنتیبادیهایی که پروتئین اسپایک را مورد هدف قرار میدهند، از بروز عفونت پیشگیری میکنند
واکسن با القای تولید آنتیبادی علیه پروتئین اسپایک که روی سطح ویروس SARS-CoV-2 قرار دارد، از ابتلا به عفونت پیشگیری خواهد کرد. ویروس برای اتصال و وارد شدن به سلولهای انسانی و تکثیر به پروتئین اسپایک نیاز دارد. پژوهشگران نشان دادهاند آنتیبادیهایی مانند آنچه بهوسیلهی سیستم ایمنی انسان ساخته میشود، در محیط کشت آزمایشگاهی به پروتئین اسپایک متصل میشوند، آن را خنثی میکنند و مانع از عفونیشدن سلولها بهوسیلهی ویروس کرونا میشوند. در کارآزماییهای بالینی نشان داده شده است که واکسنها موجب افزایش تولید آنتیبادیهای ضداسپایک میشوند و در آزمایشگاه، عفونت ویروسی را در سلولها مهار میکنند.
حداقل هفت شرکت آنتیبادیهای مونوکلونال را توسعه دادهاند که پروتئین اسپایک را تشخیص میدهند. این آنتیبادیها درحال وارد شدن به کارآزماییهای بالینی برای آزمایش توانایی آنها در پیشگیری از عفونت در افرادی هستند که مثلا ازطریق تماس خانگی درمعرض عفونت قرار گرفتهاند.
آنتیبادیهای مونوکلونال ممکن است برای درمان نیز مؤثر باشند. در جریان عفونت، یک دوز از این آنتیبادیها میتواند ویروس را خنثی کند و به سیستم ایمنی بدن فرصتی برای تولید آنتیبادیهای خود برای مبارزه با پاژتون بدهد.
۳. گلیکوپروتئین اسپایک حاوی چندین هدف است
پروتئین اسپایک مکانهای زیادی دارد که آنتیبادیها میتوانند به آن متصل شده و ویروس را خنثی کنند. این خبر خوبی است زیرا وقتی ویروس نقاط آسیبپذیر زیادی داشته باشد، جهش یافتن برای اجتناب از واکسن دشوار خواهد بود. برای اینکه ویروس بتواند از آنتیبادیهای خنثیکننده ضداسپایک رهایی باید، باید بخشهای زیادی از اسپایک جهش پیدا کنند. جهشهای زیاد در پروتئین اسپایک ساختار آن را تغییر خواهد داد و موجب میشود قادر به اتصال به ACE2 که کلید عفونی کردن سلولهای انسانی است، نشود.
۴. ما میدانیم چگونه واکسن بیخطری بسازیم
بیخطر بودن واکسن جدید با درک پژوهشگران از عوارض جانبی احتمالی و نحوهی پرهیز از آنها بهبود مییابد. یکی از عوارض جانبی که در گذشته مشاهده شده است، تقویت وابستهبه آنتیبادی عفونت است. این اتفاق زمانی رخ میدهد که آنتیبادیها ویروس را خنثی نمیکنند بلکه بهجای آن ازطریق گیرندهای که برای آنتیبادیها درنظر گرفته شده است، به ویروس اجازهی وارد شدن به سلول را میدهند. پژوهشگران دریافتهاند که ازطریق ایمنسازی با استفاده از پروتئین اسپایک، سطح بالایی از آنتیبادیهای خنثیکننده را میتوان تولید کرد. این امر خطر بروز تقویت عفونت را کاهش میدهد.
دومین مشکل احتمالی ناشیاز برخی واکسنها احتمال بروز واکنش آلرژیکی است که موجب التهاب ریه میشود. چنین پدیدهای در افرادی که در دههی ۱۹۶۰ واکسن ویروس سینسیشیال تنفسی را دریافت کردند، دیده شد. این اتفاق خطرناک است زیرا التهاب در فضاهای رهوایی ریه میتواند نفس کشیدن را دشوار کند. اگرچه پژوهشگران اکنون میدانند چگونه واکسنها را طراحی کنند تا این واکنش آلرژیک رخ ندهد.
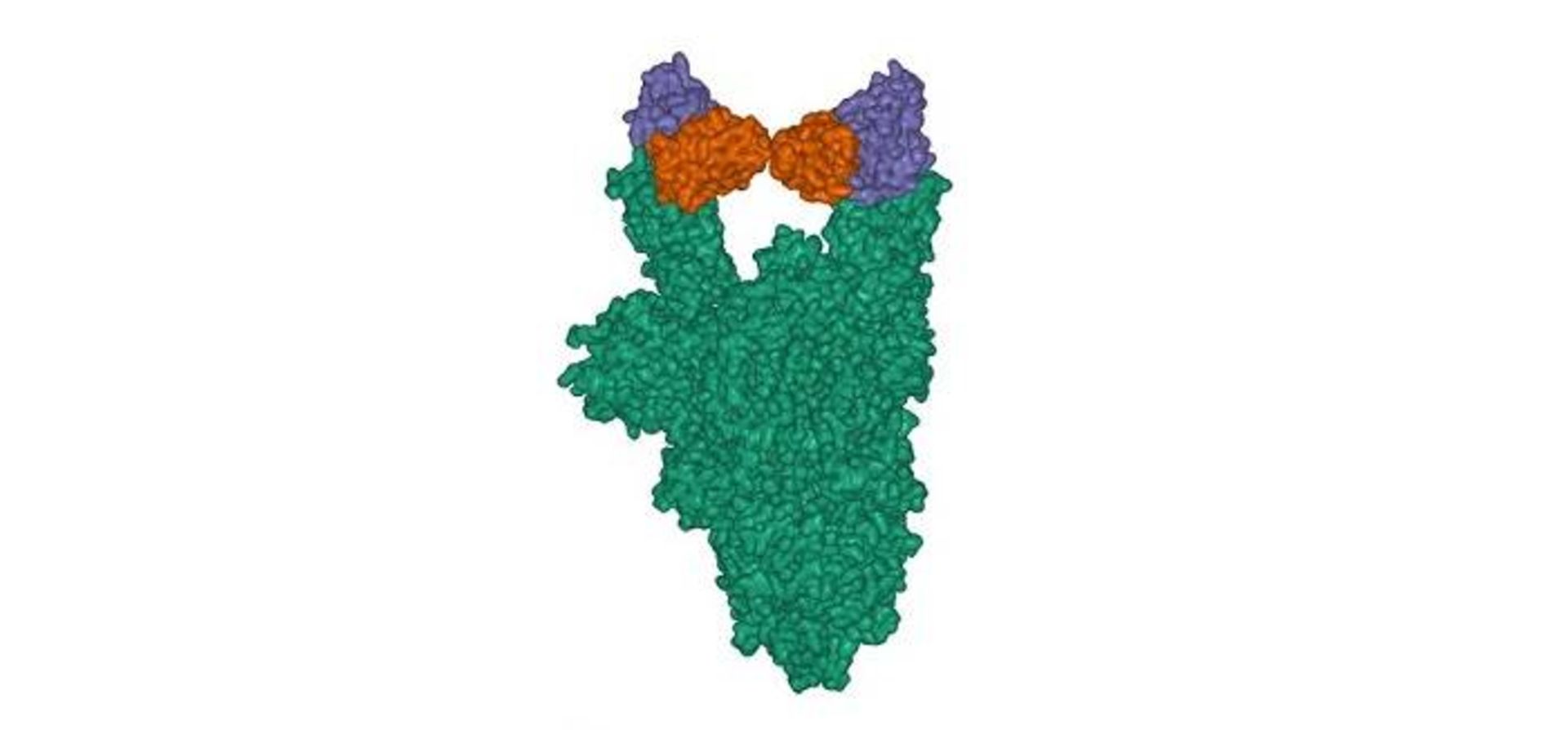
وقتی یک آنتیبادی Y شکل (سبز) به پروتئین اسپایک (آبی و قهوای) ویروس SARS-CoV-2 متصل میشود، ویروس کرونا دیگر قادر به عفونی کردن سلولها نیست
۵. چندین واکسن مختلف درحال توسعه هستند
دولت آمریکا ازطریق مشارکتی تحت عنوان Operation Warp Speed از توسعهی چندین واکسن مختلف حمایت میکند. هدف از این مشارکت تحویل ۳۰۰ میلیون دوز از واکسنی بیخطر و مؤثر تا ژانویه ۲۰۲۱ است.
۶. واکسنهایی که از کارآزماییهای مرحله اول و دوم عبور میکنند
کارآزماییهای مرحلهی اول و دوم به این موضوع میپردازند که آیا واکسن بیخطر بوده و موجب ایجاد پاسخ ایمنی میشود. تاکنون، نتایج حاصل از کارآزماییهای سه واکسن مختلف امیدوارکننده بوده است و باعث آغاز تولید سطوحی از آنتیبادیهای خنثیکننده ضداسپایک شدهاند که دو تا چهار برابر بالاتر از چیزی است که در افراد بهبودیافته از کووید ۱۹ دیده میشود. شرکت مادرنا، دانشگاه آکسفورد و شرکت چینی کنسینو همه بیخطر بودن واکسنهای خود را در کارآزماییهای مرحلهی اول و دوم نشان دادهاند.
۷. کارآزماییهای بالینی مرحلهی سوم درحال انجام است
درجریان کارآزمایی مرحلهی سوم که گام نهایی در فرایند توسعهی واکسن است، واکسن برای تعیین تأثیر آن در پیشگیری از عفونت SARS-CoV-2 و بررسی بیخطر بودن آن روی دهها هزار فرد مورد آزمایش قرار میگیرد. واکسنهای تولیدشده بهوسیلهی مادرنا و مؤسسه ملی سلامت (NIH) و واکسن آکسفورد-آسترازنکا کارآزماییهای مرحله سوم خود را در ماه جولای آغاز کردهاند. بسیاری از واکسنهای دیگر نیز طی چند هفتهی آینده وارد این مرحله خواهند شد.
۸. تسریع در تولید و توزیع واکسن
بسیاری از کشورها روی افزایش مقیاس تولید واکسن برای تسریع تولید آن در آینده سرمایهگذاری کردهاند. برای مثال، مشارکت Operation Warp Speed هزینه تولید میلیونها دوز واکسن را حتی پیش از اینکه پژوهشگران بیخطر بودن و کارآیی واکسن را نشان دهند، تأمین میکند. مزیت این استراتژی آن است که بهمحض اینکه ایمنی واکسن در کارآزماییهای مرحله سوم تأیید شود، ذخیرهای از آن از قبل موجود خواهد بود و میتواند بالافاصله توزیع شود.
۹. از هماکنون با توزیعکنندگان واکسن قرار داد بسته میشود
برخی کشورها از هماکنون به فکر توزیع گسترده واکسن هستند. برای مثال در آمریکا McKesson Corp که بزرگترین توزیعکننده در این کشور است، با مرکز کنترل و پیشگیری از بیماری برای توزیع واکسن به مکانهای مختلف (ازجمله کلینیکها و بیمارستانها) قرارداد بسته است.
نظرات