چگونه جراحان آموختند قلب در حال تپش را جراحی کنند؟
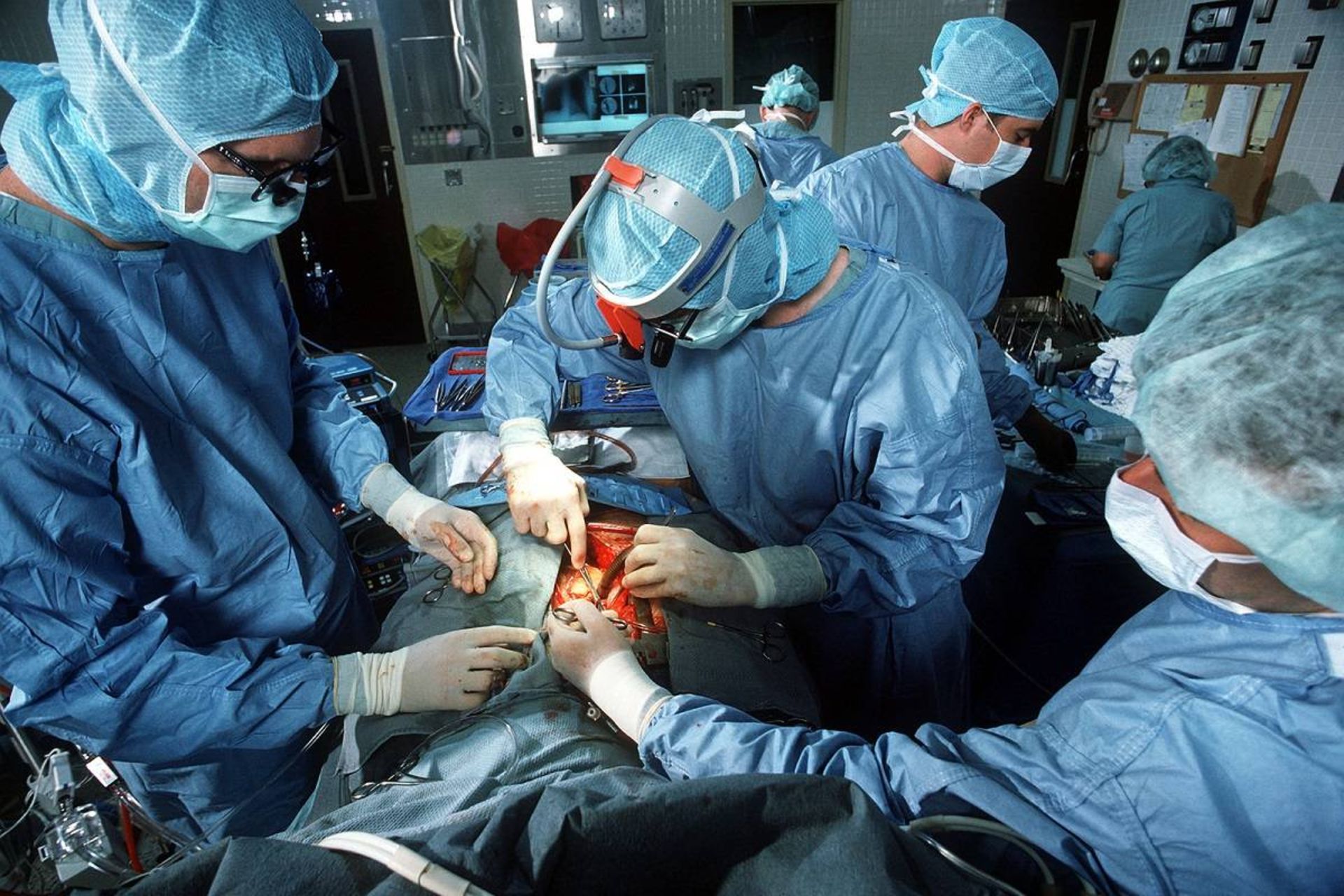
دوم دسامبر ۱۹۵۲ در بیمارستان دانشگاه مینهسوتا است. کودک پنجسالهای با ظاهری نحیف بهنام ژاکلین جانسون بهسمت اتاق عمل برده میشود. پزشکان که حفرهای میان فضاهای بالایی قلب وی تشخیص دادند، به والدینش گفته بودند که او چند ماه بیشتر زنده نمیماند. والدین ژاکلین به عمل جراحی تجربی او رضایت داده بودند؛ اما هیچ تضمیمی برای زندهماندن ژاکلین وجود نداشت.
پس از بیهوشکردن کودک، تیم جراحی بهدقت او را با روکشهای لولهداری پوشاندند و انتهاهای آنها را با نوارهایی بههم بستند. آنها روکشها را به جریان آب سرد متصل کردند و دمای بدن ژاکلین را همانطورکه به ۲۸ درجهی سانتیگراد، یعنی رسیدن به ۹ درجه کمتر از دمای معمول و کُندشدن ضربان قلبش، زیرنظر گرفتند. این حالت که هیپوترمی نام داشت و با آزمایشهای حیوانی حمایت میشد، ازنظر تئوری نیاز اکسیژن دختربچه را کاهش میداد. این کار باید زمان موردنیاز جان لوئیس جراح را مهیا میکرد تا بتواند قلب ژاکلین جانسون را با نگهدارنده ثابت نگه دارد، آن را برش و نقص را تشخیص دهد، حفره را بدوزد و سپس محل بریدگی را ببنند.
جان لوئیس فقط ۶ دقیقه وقت خواهد داشت که دو دقیقه بیشتر از زمانی است که میتوانست در دمای طبیعی بدن جراحی را انجام دهد. درصورت بروز هرگونه تأخیر، مغز و اندامهای حیاتی ژاکلین از اکسیژن تهی خواهد شد و او احتمالا دچار آسیب مغزی شدید یا مرگ خواهد شد. پل اییزو، استاد جراحی در دانشگاه مینهسوتا میگوید: «این عمل بسیار پیشرفته بود.» آزمایشگاه مشهور پژوهشهای قلب که او بر آن نظارت میکند، سه طبقهی پایینتر از اتاق عملی قرار دارد که جراحی کودک پنجساله در آن انجام شد. داستانهایی در تاریخ دربارهی افرادی وجود دارد که در آب سرد غرق میشدند و ساعاتی بعد میشد آنها را نجات داد؛ بنابراین، پزشکان میدانستند هیپوترمی عمیق محافظ است.
پزشکان دریافتند قراردادن بدن درمعرض سرمای شدید میتواند آن را به خواب زمستانی ببرد؛ یعنی آنها زمان بیشتری برای انجام عمل جراحی داشتند.
لوئیس قفسه سینهی ژاکلین جانسون را باز کرد و رگهای خونی اطراف قلب او را بست. سپس، زمانسنج بهکار انداخته شد و لوئیس اولین برش را ایجاد کرد. قلب ژاکلین همچنان بهآرامی میتپید و درحالیکه خونی در قلب او جریان نداشت، نقص آن بهراحتی دیدنی بود. لوئیس حفره را بخیه زد و با استفاده از محلولی نمکی، از بستهشدن آن مطمئن شد. سرانجام او شکافی را بست که در دیوارهی قلب ایجاد کرده بود و شریانبندها را باز و عمل جراحی را تمام کرد. ضربان قلب ژاکلین ادامه پیدا کرد. دختربچه بهآرامی در حمامی از آب گرم قرار داده شد و دمای بدنش شروع به بازگشت به حالت طبیعی کرد. او ۱۱ روز بعد بیمارستان را ترک کرد و زندگیاش دگرگون شد.
پیش از این موفقیت، وجود حفرهای در قلب معادل حکم مرگ بود. درواقع، جراحی قلب برای بسیاری از جراحان همچون منطقهی ممنوعه بود. قبل از دههی ۱۹۵۰، تنها جراحیهای قلب موفقیتآمیز شامل بخیهزدن جراحاتی بود که براثر برخورد گلوله یا ابزار دیگر به قلب ایجاد میشد یا حذف بقایای گلوله انفجاری از قلب بود. جراحان میدان جنگ در جنگ جهانی دوم شیوههای جدید بسیاری توسعه دادند؛ اما مجبور بودند با قلبی کار کنند که خون هنوز در آن پمپ میشد. این مسئله موجب محدودشدن وسعت عمل جراح میشد و کثیف و دلخراش و اغلب با ازدسترفتن خون زیادی همراه بود.
هیپوترمی قابلیت نجات جان هزاران فرد جوان را داشت؛ ولی محدودیت زمانی که باید در آن عمل انجام میشد، به این معنا بود که فقط برای رویههای نسبتا ساده مؤثر است. جراحان به ابزاری برای جداکردن قلب نیاز داشتند؛ بهگونهای که در همان حال خون اکسیژندار را در بدن در جریان نگه دارد تا زمان بیشتری برای انجام عمل وجود داشته باشد.
راه چارهی این مشکل را جراح جوانی بهنام والتون لیلهی مطرح کرد. لیلهی کسی بود که در یکی از جراحیهای خارقالعاده و خطرناک طول تاریخ جراحی به لوئیس کمک کرد. لیلهی پیشنهاد کرد با استفاده از اهداکنندهای بیمار را در طول جراحی زنده نگه دارند. ایدهی او پمپکردن خون اکسیژندار از فرد سالم دارای گروه خونی سازگار به فرد بیمار و بازگشت خون بدون اکسیژن به اهداکننده بود. او این روش را گردش خون متقاطع نامید؛ اما جامعهی جراحی توجه چندانی به این ایده نکردند؛ چراکه میترسیدند مشکلی پیش آید و مثلا حباب هوایی به سیستم وارد شود و بیمار و فرد اهداکننده را بکشد.
قبل از رواج تکنیکهای جراحی، وضعیتهایی مانند وجود حفرهای در قلب اغلب مانند حکم مرگ بود
اییزو میگوید: «نگرانیهای اخلاقی زیادی دراینباره وجود داشت. این تنها جراحیای بود که میتوانستید در آن نرخ مرگومیر ۲۰۰ درصد را داشته باشید و افراد منفیباف زیادی وجود داشتند که فکر میکردند لیلهی دیوانه است. شجاعت جراحانی که تصمیم گرفتند این کار را انجام دهند و بیماران موافق با انجام این عمل بسیار زیاد است.»
اوون وانگنستین، رئیس گروه لیلهی، اجازهی انجام کار را داد و ساعت ۶ صبح روز ۲۶ مارس ۱۹۵۴، بیمار یکساله و پدرش به اتاق عمل آورده شدند. هر دو بیهوش شدند و لولهای پلاستیکی از پای پدر ازطریق پمپی که معمولا در صنعت تولید موادغذایی برای انتقال موادی مانند سس مایونز در کارخانهها از آن استفاده میشود، به قفسهی سینه پسر متصل شد. این عمل موفقیتآمیز بود| اما بهطور غمانگیزی، پسر چند روز بعد براثر ذاتالریه درگذشت و بیمار دیگر که سه سالش بود، تا ۶۷ سالگی زنده ماند. هنگام مرگ، او بدن خود را به دانشگاه مینهسوتا اهدا کرد و اییزو توانست قلب او را مطالعه کند و حتی بخیه زدنهای لیلهی را ببیند.
پسازآن، لیلهی ۴۵ عمل متقاطع دیگر انجام داد که ۲۸ نفر از کودکان زنده ماندند. این نسبت دورازانتظار موفقیت بار عاطفی سنگینی بر تیم جراحی تحمیل میکرد؛ اما بدون انجام جراحی تقریبا تمام این بیماران جان خود را از دست میدادند. فرح بهاتی، مشاور جراح قلب و عضو شورای کالج سلطنتی جراحان انگلستان میگوید: «آنها با موقعیت بدون بُرد مواجه بودند. کودکان در حال مرگ بودند. این باید مسئولیتی بسیار بزرگ باشد و شما باید طاقت تحمل این وضعیت را داشته باشید.»
با افزایش نگرانیها دربارهی بهزیستی اهداکنندگان، به روش کمخطرتری برای اکسیژنرسانی و پمپاژ موقتی خون در بدن نیاز بود. از دههی ۱۹۳۰، جان گیبون تلاشهای زیادی برای ساخت ماشین قلب و ریه انجام داده بود. بهاتی میگوید: «بدون ماشین قلب و ریه هیچ جراحی قلب پیشرفتهای وجود نخواهد داشت. این شالودهی اصلی عملی است که انجام میدهیم.»
مه ۱۹۵۳، گیبون سوراخی در قلب زنی ۱۸ ساله ایجاد کرد و این دستگاه بیمار را ۲۶ دقیقه زنده نگه داشت؛ اما موقعیت نامطمئنی بود. این دستگاه که اندازهای در حد فریزر صندوقی داشت، پر از کف خون و عملا در جریان عمل منفجر میشد. سه عمل بعدی گیبون ناموفق بود و او تصمیم گرفت این کار را متوقف کند.

جان گیبون برای ساخت ماشین قلب و ریه تلاش بسیاری کرده است
برخی دیگر ازجمله بهاتی با همکاری مهندسان روی توسعهی ماشینهای قلب و ریه کار کردند تا بهتدریج این فناوری را کامل کنند تا بیخطر و مطمئنتر شود. همچنین، لیلهی به توسعهی نخستین ضربانسازها کمک کرد که برپایهی دستورالعملهای مربوط به ساخت مترونوم ترانزیستوری ساخته و نتایج آن در مجلهی Practical Electronics چاپ شد. این دستگاهها اغلب پس از عمل جراحی به بیماران جوان متصل میشد تا ضربان قلب آنها را حفظ کند.
در سال ۱۹۵۵، وقتی دنیس ملروز جراح بریتانیایی راهی برای توقف موقتی قلب پیدا کرد، یکی از موانع دیگر پیش روی جراحی موفق برطرف شد. او برای توقف قلب از کلریدپتاسیم و برای بهکارانداختن مجدد آن از الکتریسیته استفاده کرد. اکنون برای اولینبار، جراحان میتوانستند روی قلبی ساکن عمل جراحی انجام دهند. نوآوریهای مذکور درکنار هم جراحی قلب را متحول کردند. تا پایان این دهه، بیشتر بیماران در بیمارستانهای سرتاسر جهان از جراحیهای بزرگ قلب جان سالم بهدر میبردند.
بهاتی که اکنون معمولا چهار عمل جراحی در طول هفته انجام میدهد، جراحی قلب را به رقص بالهای تشبیه میکند که در آن دَهها فرد شامل جراحان، پرستاران، متخصصان بیهوشی و پرفیوژنیستها، یعنی متخصصان ادارهکننده ماشین قلب و ریه، مشارکت میکنند. باوجوداین، برخی از رویهها هنوزهم بهطورچشمگیری شبیه عملیاتی هستند که جان ژاکلین جانسون را نجات داد. حین اعمال جراحی برای ترمیم آئورت، رگ اصلی که خون را از قلب به سایر قسمتهای بدن میبرد، جراحان هنوز از هیپوترمی استفاده میکنند. بهاتی توضیح میدهد: «شما بستههای یخ را روی قلب و سر دارید و خون را از بدن خارج میکنید؛ اما هیچ خونی را برنمیگردانید؛ بنابراین، گردش خونی ندارید. اگر به بیمار نگاه کنید، بهنظر میرسد زنده نباشد.»
تکنیک مذکور به جراح ۳۰ دقیقه وقت میدهد و پسازآن باید جریان خون بازگردانده شود. بهاتی میگوید: «باید خیلی سریع، اما با دقت زیادی کار کنید؛ زیرا با بازگشت ماشین قلب و ریه، دیگر به آن منطقه نمیتوانید دست پیدا کنید. این زمانی است که اتاق عمل ساکت است و کسی صحبت نمیکند و هر فردی به تمرکز نیاز دارد تا بداند چه کاری انجام میدهد.»

جنگ جهانی دوم شاهد توسعهی تکنیکهای جدید زیادی برای درمان آسیبهای قلبی بود
با وجود پیشرفتهای جراحی در ۷۰ سال گذشته، بعید بهنظر میرسد که جراحی قلب باز هرگز به روالی عادی تبدیل شود. بهاتی میگوید: «هنوزهم وقتی قلب را میبینیم و آن را نگه میدارم، هیجانزده میشوم. این افتخار بزرگی است. وقتی پس از پایان عمل جراحی قلب بیمار دوباره به تپش میافتد، احساس بسیار خوبی دارم.»
نظرات